rezumat
Ciroza hepatică este o distrugere a structurii lobare și vasculare a ficatului cu dezvoltarea fibrozei inflamatorii, a nodulilor regenerativi, a septurilor de țesut conjunctiv și a pseudoparticulelor. Boala este o consecință târzie a diferitelor boli hepatice și duce la dezvoltarea insuficienței hepatice și a hipertensiunii portale.
Ce o provoacă?
Ciroza ficatului este o boală cronică care rezultă din diferite boli și daune ale țesutului hepatic. Pe baza tulburărilor structurale care au apărut, cauza cirozei nu poate fi determinată. Cea mai frecventă cauză a cirozei în Europa și Statele Unite este consumul crescut de alcool. Limita daunelor toxice cauzate de alcool este individuală. Depinde de prezența bolilor anterioare, vârsta și sexul pacientului. Capacitatea alcoolului dehidrogenază (enzima care descompune alcoolul) la femei este semnificativ mai mică decât la bărbați. Pentru bărbați, limita de toxicitate este de aproximativ 60 g de alcool pe zi, iar pentru femei - aproximativ 20 g. De exemplu, 60 de grame de alcool sunt conținute în următoarele băuturi: în aproximativ 1,5 l bere, în aproximativ 0,7 l vin, în aproximativ 0,2 l alte băuturi concentrate.
Un alt motiv principal pentru dezvoltarea cirozei hepatice este hepatita cronică - B, C și D. Unele cauze mai puțin frecvente sunt: hepatita autoimună, leziuni hepatice medicamentoase și toxice, boli metabolice - hemocromatoză, deficit alfa1-anti-tripsină, ciroză cardiacă (datorită boli cardiace care duc la insuficiență cardiacă dreaptă și stază de sânge în ficat), boli parazitare tropicale, obstrucția venelor hepatice (sindrom Budd-Chiari), ciroză biliară primară.
Care sunt modificările bolii?
Sub influența acestor factori toxici și patologici apare necroza hepatocitelor. Necroza provoacă modificări inflamatorii ale lobului ficatului, care este însoțită de activitate fibroplastică. Se dezvoltă septuri de țesut conjunctiv, care leagă particulele hepatice, perturbând astfel structura ficatului și aportul de sânge la hepatocite. Asa numitul pseudo-părți. Necroza recurentă intensifică procesele de regenerare, ducând la formarea nodulilor regenerativi. Nodulii hiperregenerativi împreună cu țesutul conjunctiv crescut duc la afectarea fluxului sanguin către ficat, care provoacă hipertensiune portală. Tensiunea arterială din vena portă, care transportă sângele din tractul digestiv în ficat, crește. În plus față de hipertensiunea portală, creșterea țesutului conjunctiv determină un șunt intrahepatic - trecerea sângelui din spațiile portale în venele hepatice, ceea ce reduce perfuzia ficatului și, astfel, funcția sa de detoxifiere.
În ciroza hepatică, ficatul are dimensiuni reduse, suprafața sa este neuniformă față de nodurile regenerative. Se disting următoarele tipuri de ciroză:
- ciroză hepatică micronodulară (nodulară mică) - nodurile regenerative au un diametru de până la 3 mm;
- ciroză hepatică macronodulară (nodulară mare) - nodurile regenerative au un diametru de la 3 mm la 30 mm;
- formă mixtă de ciroză hepatică.
Creșterea presiunii portalului (precum și a altor factori) contribuie la dezvoltarea ascitei. În ciroza hepatică, funcția sintetică și detoxifiantă a ficatului este afectată. Acest lucru duce la o scădere a albuminei din sânge și a unor factori de coagulare a sângelui. Se acumulează substanțe dăunătoare sistemului nervos central - apar encefalopatie hepatică și comă.
Întreruperea transportului și metabolismului bilirubinei în celulele hepatice este afectată, ducând la icter.
Care sunt simptomele?
Tabloul clinic este prezentat cu mai multe sindroame. Există simptome generale - ruptură, scăderea capacității de a lucra, oboseală ușoară, greutate sau plenitudine la nivelul abdomenului superior, greață, scădere în greutate. Există modificări ale pielii, cum ar fi asteriscurile vasculare, telangiectaziile, roșeața palmelor și tălpilor - eritem palmar și plantar, „buze lăcuite, limbă lăcuită”. Ciroza ficatului se caracterizează prin tulburări hormonale. La bărbați, testosteronul scade și estrogenul crește. Acest lucru duce la o scădere a cheliei modelului masculin, scăderea potenței, atrofie testiculară. De asemenea, poate apărea ginecomastie. La examinare, ficatul este de obicei compactat, cu o suprafață neuniformă, dur, cu o margine ascuțită. O creștere a bilirubinei serice duce la icter.
Patogenetic, ascita este asociată cu hipertensiunea portală - un proces de acumulare de lichid în cavitatea abdominală. Acest lucru duce la creșterea în greutate și circumferința abdominală. Este umflat, adesea cu o hernie ombilicală. Acest lucru poate duce la dificultăți de respirație - dispnee datorată ridicării diafragmei.
Funcția hepatică afectată duce la neutralizarea insuficientă a substanțelor toxice ale sistemului nervos central. Acestea includ amoniac, mercaptan, fenoli, acizi grași, acid gamma-aminobutiric. Encefalopatia hepatică și coma se dezvoltă ca urmare a insuficienței hepatice. Din punct de vedere clinic, sindromul trece prin următoarele faze:
- Gradul 1 - somnolență inițială, confuzie, concentrare afectată, schimbări de dispoziție, tremurături mari - așa-numitul. tremurul flapping;
- Gradul 2 - somnolență și apatie mai pronunțate, apar modificări la testele speciale pentru scriere și aritmetică, modificări ale electroencefalogramei, tremor mare;
- Gradul 3 - pacientul doarme aproape constant, dar poate fi trezit, reflexele sunt păstrate, așa-numitele. foetor hepaticus - respirația din gura ficatului crud, modificările în electroencefalogramă continuă;
- Gradul 4 - comă, somn profund, pacientul nu răspunde la stimulii dureroși, reflexele dispar, tremurul dispare.
Modificările de laborator ale cirozei hepatice sunt variate. În primul rând, există modificări ale indicatorilor care reflectă funcția sintetică a ficatului - enzima colinesterază scade, factorii de coagulare a sângelui a căror sinteză este dependentă de vitamina K, care afectează timpul de protrombină, albumina serică este redusă. În encefalopatia hepatică, amoniacul din sânge este crescut. Pe măsură ce procesul se înrăutățește, enzimele hepatice - ASAT și ALAT - cresc. Modificările testelor de laborator sunt, de asemenea, determinate de cauza cirozei hepatice, de exemplu, markerii virologici se găsesc în hepatita virală etc.
Severitatea bolii și prognosticul sunt determinate de criteriile Child-Pugh. Acestea includ mai mulți indicatori - albumină din sânge, bilirubină serică, timp de protrombină, ascită și encefalopatie. Fiecare dintre acești indicatori este evaluat în funcție de gradul său și se determină activitatea bolii.
Cum se face diagnosticul?
Diagnosticul cirozei hepatice este complex. Se bazează pe datele anamnestice, evoluția clinică și evoluția bolii. Diagnosticul este susținut de datele de laborator pentru afectarea funcției hepatice sintetice (scăderea albuminei serice, creșterea timpului de protrombină), valorile patologice ale enzimelor hepatice, markeri virologici (în hepatita cronică virală) etc. Din studiile imagistice modificările caracteristice ale ficatului pot fi observate la ultrasunete, tomografie computerizată (CT, scaner), laparoscopie. Atunci când se ia material de biopsie dintr-o biopsie cu ac fin, diagnosticul poate fi confirmat histologic.
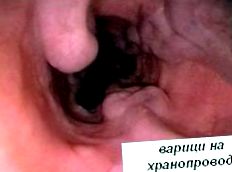
Hipertensiunea portală este diagnosticată prin dovedirea varicelor esofagului prin examinare endoscopică, detectarea colateralelor (varice vizibile pe peretele abdominal și în alte părți) prin ultrasunete, ultrasunete Doppler și altele. Presiunea portalului poate fi măsurată prin plasarea cateterului sau măsurarea directă în timpul intervenției chirurgicale. Se presupune că o presiune crescută în vena portală este mai mare de 12 mmHg.
Ce poate merge rau?
La începutul dezvoltării modificărilor patologice, ficatul poate fi mărit. Acest lucru poate fi cauzat de cancerul hepatic primar sau metastazele hepatice dintr-un alt obiectiv primar. Sindroamele clinice din encefalopatie (afectarea creierului de substanțe toxice), splenomegalie, ascită pot fi cauzate separat de alte boli, astfel încât diagnosticul trebuie să fie complex. Tabloul clinic, studiile imagistice și modificările de laborator contribuie la diagnosticul final.
Cum se tratează?
Tratamentul cirozei ficatului include măsuri generale și măsuri împotriva bolii de bază care a dus la dezvoltarea bolii. Măsurile comune includ în primul rând interzicerea alcoolului și a tuturor medicamentelor hepatotoxice. Se utilizează hepatoprotectoare și laxative (pentru a preveni constipația, deoarece poate provoca encefalopatie din cauza acumulării de toxine). Dacă este necesar, tratamentul de înlocuire se efectuează în funcție de deficiențe. De exemplu, în alcoolismul datorat anemiei, se iau vitamine și acid folic. Vitamine liposolubile - pot fi luate A, D, E și K. Eliminarea cauzei în caz de daune medicamentoase și toxice. Tratamentul imunosupresor (suprimarea sistemului imunitar) în hepatita autoimună și ciroza hepatică dezvoltată. Tratament combinat cu interferon și un medicament antiviral în hepatita virală cronică. Eliminarea medicamentoasă a cuprului în boala Wilson (D-penicilamină).
Tratamentul pentru complicații este după cum urmează. La varicele esofagiene și la sângerarea acestora, este necesară înlocuirea volumetrică cu plasmă proaspătă congelată și hemostază. Prima metodă de alegere este hemostaza endoscopică prin sclerozarea varicelor, aplicarea unei ligaturi, obliterare (înfundarea varicelor cu clei tisular). Tratamentul medicamentos al sângerării se efectuează prin administrarea terlipresinei, a analogilor somatostatinei (medicamente hemostatice). În caz de hemoragii masive, se efectuează o tamponare cu balon cu o sondă Sengstaken-Blakemore.
Tratamentul cazurilor ușoare de ascită include restricție de sodiu (sare de masă), restricție de lichid (echilibru între aportul de lichide și excreție), tratament cu antagoniști ai aldosteronului, controlul greutății și electroliți. În cazurile mai severe, la tratament sunt adăugate diuretice de ansă. În ascita netratabilă, se efectuează paracenteza - puncție terapeutică a lichidului de ascită până la 2 litri, combinată cu infuzie de soluție de albumină. În cazul infecției bacteriene adăugate - peritonită bacteriană, se efectuează tratament cu antibiotice.
În insuficiența hepatică în stadiul final, singura metodă terapeutică eficientă este transplantul hepatic.
Cum să te protejezi?
Principalele măsuri preventive sunt următoarele:
- evitarea abuzului cronic de alcool dat fiind faptul că alcoolismul este unul dintre principalele motive pentru dezvoltarea cirozei hepatice;
- evitarea comportamentului riscant și prevenirea hepatitei virale care poate deveni cronică;
- evitarea medicamentelor hepatotoxice și lucrul într-un mediu cu substanțe chimice dăunătoare;
- tratamentul insuficienței cardiace.
Alte cauze mai puțin frecvente ale cirozei sunt bolile de cauză necunoscută (hepatită autoimună, ciroză biliară primară etc.) și pentru acestea nu se poate face prevenirea primară.
Care sunt recomandările după diagnostic?
Procedurile terapeutice și de tratament pentru diagnostic depind de vârsta bolii, de cauzele apariției acesteia și de complicațiile însoțitoare. Pentru a preveni complicațiile, este important să urmați dieta prescrisă și abstinența absolută de la alcool. La varicele esofagiene diagnosticate, este important să preveniți varicele primare sau recurente, cum ar fi scleroza, medicamentele beta-blocante sau intervențiile chirurgicale. Acestea constau din diverse metode de șunt care au ca scop reducerea presiunii portalului. Sunt necesare atunci când scleroza varicelor, tratamentul medical sau legătura impusă sunt ineficiente. Operațiile de șunt sunt opțiuni diferite în funcție de complicațiile concomitente și au efecte terapeutice diferite.
Tratamentul în timp util al hemoragiilor din tractul gastro-intestinal este extrem de important, deoarece acestea sunt o condiție prealabilă pentru dezvoltarea encefalopatiei hepatice. Tratamentul la timp al infecțiilor bacteriene este, de asemenea, important pentru a preveni dezvoltarea acesteia. Un factor cheie în dezvoltarea insuficienței hepatice poate fi aportul de alimente bogate în proteine și constipație.
- Afectări ale sindromului metabolic și ale bolii hepatice grase nealcoolice
- Ciroza dietei și diabetul
- Ciroza - tratament, nutriție, plante medicinale, coloroterapie a magazinului online Bach
- Ciroza - stațiune de sănătate
- Ciroza diagnosticată
