Tulburările respiratorii în timpul somnului sunt observate într-o gamă largă de afecțiuni patologice și reprezintă o problemă medicală și socială majoră. Acestea duc la o serie de complicații ale sistemului respirator, cardiovascular, endocrin și alte sisteme cu o incidență ridicată, handicap și mortalitate.
Sindromul de apnee obstructivă în somn (OSA)
Sindromul OSA este definit ca un set de simptome datorate restricției intermitente, repetitive și/sau întreruperii complete a fluxului de aer prin tractul respirator superior (GAD) în timpul somnului. În cazul obstrucției complete a PIB-ului și a lipsei fluxului de aer, se numește apnee, iar în cazul obstrucției parțiale cu reducerea secțiunii transversale a lumenului PIB, însoțită de hipoventilație, este hipopneea. Indicele de apnee/hipopnee (AHI) reflectă numărul tulburărilor respiratorii pe oră.
Studiile epidemiologice au arătat morbiditate ridicată și o gamă largă de forme de AGA de severitate variabilă, care rămân deseori nediagnosticate. Valorile calculate pentru morbiditate variază foarte mult în funcție de diferiți autori și de criteriile de evaluare selectate. Pentru formele cu un tablou clinic dezvoltat (ANI ≥5 și somnolență extremă în timpul zilei), incidența în grupa de vârstă 30-60 de ani este de 4% pentru bărbați și 2% pentru femei. Cu toate acestea, în studiul formelor subclinice, acesta crește dramatic. Calculele bazate pe studiul cohortei de somn din Wisconsin arată o morbiditate de 9% pentru femei și 24% pentru bărbați, ținând cont de formele nediagnosticate (ANI ≥5).
GMS apare la toate grupele de vârstă, frecvența crescând odată cu vârsta. Astfel, la copii boala este de 2-8%, la persoanele de la 30 la 65 de ani - 9% la femei și 24% la bărbați (ANI ≥5), iar peste 65 de ani 56% dintre femei și 70% dintre bărbați îndeplinesc criterii pentru ANI≥10 (5).
Incidența GMS este mult mai mare decât se credea anterior, incidența la bărbați fiind de 2 până la 3 ori mai mare decât la femeile aflate în premenopauză. Nerespectarea și tratarea bolii duce la deteriorarea calității vieții pacienților și la creșterea mortalității în comparație cu populația generală. Un contingent deosebit de amenințat sunt șoferii și lucrătorii cu mașini periculoase, care, din cauza somnolenței în timpul zilei, prezintă un risc suplimentar nu numai viața lor, ci și a celorlalți.
Etiologia AGA nu este bine înțeleasă. Este posibilă prezența unei componente ereditare. Se suspectează unele particularități ale morfologiei și fiziologiei faciale și faringiene - amigdalele și uvula mărite, macroglosia și localizarea anormală a maxilarului și mandibulei. Mecanismele centrale implicate în reglarea tonusului muscular în timpul somnului sunt probabil implicate în etiopatogeneza AGA. A fost demonstrată implicarea serotoninei (5-HT) ca stimulator al dilatării PIB. În timpul somnului, activitatea de transmitere a serotoninei către mușchii dilatatori scade, ceea ce peste o anumită limită duce la obstrucția PIB-ului și respectiv la apnee (hipopnee). În ciuda acestor date, medicamentele care măresc selectiv concentrația de 5-HT (inhibitori ai recaptării -SSRI) au un efect redus sau deloc asupra pacienților cu AGA. Datorită morbidității mai scăzute la femeile aflate în premenopauză, se discută rolul non-estrogenilor ca factor protector.
Factori de risc
Factorii de risc pentru dezvoltarea AGA sunt: înaintarea în vârstă; gen masculin; obezitate; utilizarea sedativelor; fumat; consumul de alcool.
În timpul somnului, tonusul mușchilor faringieni scade, ceea ce duce la o cădere a rădăcinii limbii și a palatului moale și la îngustarea sau obstrucția completă a lumenului PIB. Reduce sau oprește fluxul de aer și ventilația alveolară. Apare desaturarea tranzitorie. În încercarea de a depăși obstrucția, efortul inspirator crește, ceea ce duce la trezire sau trecerea la fazele anterioare ale somnului (somn superficial). Acest lucru vă permite să creșteți tonusul muscular și să eliminați obstrucția (adesea manifestată prin sforăit sever). Pe măsură ce somnul se adâncește, același ciclu se repetă. Acest lucru se poate întâmpla de sute de ori într-o singură noapte. Arhitectura normală a somnului este tulburată. Fazele 1 și 2 din Non-REM predomină. Faza REM este redusă ca durată, precum și fazele non-REM 3 și 4. Structura total modificată a somnului are ca rezultat incapacitatea de a se odihni, calitatea nesatisfăcătoare a somnului, oboseala cronică, somnolența în timpul zilei, anxietatea, simptomele depresive.
În timpul episoadelor de desaturare, corpul este supus stresului cronic. Acest lucru are ca rezultat scăderea secreției de oxid nitric, creșterea secreției de interleukină-6, factor de necroză tumorală-alfa și alte citokine proinflamatorii. Cascadele patologice descrise sunt asociate cu dezvoltarea rezistenței la insulină, hipertensiune arterială, sindrom metabolic, ateroscleroză sistemică și risc cardiovascular crescut.
Principalele simptome
Principalele simptome ale GMS sunt somnolență excesivă în timpul zilei, afectare a concentrației și motivației, dificultăți în îndeplinirea sarcinilor zilnice, iritabilitate, scăderea libidoului, oboseală cronică, odihnă slabă, somn agitat, sforăit, nocturie, hipertensiune și altele. Cu cât tulburările respiratorii în timpul somnului sunt mai severe, cu atât simptomele sunt mai pronunțate, dar există pacienți la care nu se observă o astfel de corelație. Simptomele pot varia în intensitate de la o zi la alta. În majoritatea cazurilor, tabloul clinic nu este pe deplin dezvoltat și reclamațiile sunt în mare parte incerte, dar cu toate acestea calitatea vieții este grav afectată, ceea ce necesită un diagnostic și tratament în timp util.
Există o legătură independentă între hipertensiune și GMS. Pacienții cu OSA au tensiune arterială semnificativ mai mare comparativ cu controalele sănătoase (cu excepția altor factori de risc pentru hipertensiune arterială). Tratamentul AGA duce la o reducere semnificativă a tensiunii arteriale și, în consecință, la riscul cardiovascular.
OSA reprezintă un grad extrem al întregului spectru clinic al tulburărilor respiratorii în timpul somnului - de la respirație liniștită și ritmică, până la sforăit profund până la rezistență crescută la PIB, hipopnee și apnee. Un indicator important în studiul AGA este indicele de apnee/hipopnee (AHI), care reflectă numărul tulburărilor respiratorii pe oră. Pe baza valorilor calculate pentru AHI, sindromul AGA este împărțit în trei etape:
AHI ușor ≥ 5-14/oră;
AHI moderat - 15-30/oră;
AHI severă> 30/oră;
AHI este, de asemenea, utilizat ca indicator pentru a monitoriza rezultatele tratamentului și evoluția bolii. AHI poate crește odată cu vârsta, ceea ce corespunde unei severități mai mari a tulburării. Cu un tratament adecvat, AHI scade și atinge valori normale (sub 5). Eșecul tratamentului AGA duce la o serie de complicații. Ca urmare a încetării respirației în timpul somnului, nivelul de oxigen din sânge scade. Întregul corp este sub stres. Tensiunea arterială crește; ciclicitatea normală a somnului este perturbată și fazele importante pentru funcționarea normală a creierului sunt semnificativ reduse; modificări apar în unele structuri ale creierului, ducând la anxietate și simptome depresive; glandele endocrine sunt activate; nivelul hormonilor de stres este crescut; munca inimii este dificilă. Pacienții cu GMS prezintă un risc mai mare de: infarct; tulburări ale ritmului cardiac care pun viața în pericol; accident vascular cerebral; supraponderalitate extremă; rezistenta la insulina si diabet; depresie, potențial cognitiv scăzut 4 .
Tulburări respiratorii în obezitate
Sindromul de hipoventilație alveolară la obezitate este definită ca prezența obezității (IMC> 30) cu sau fără hipercapnie în starea de veghe în prezența hipoxemiei.
Obezitatea poate fi definită ca o creștere în greutate, exprimată prin depunerea anormală a trigliceridelor în depozitele de grăsime cu efect marcant negativ asupra organismului. Deoarece măsurarea precisă a cantității de țesut adipos din organism necesită teste costisitoare și dificil de accesat, o singură metodă de determinare a gradului de obezitate a fost introdusă în practica de sănătate - așa-numitul. indicele de masa corporala (IMC). Descris de A. Quételet (1896), IMC reprezintă raportul dintre greutatea corporală în kilograme și înălțimea în metri pătrate (IMC = kg/m 2). În 1997, Organizația Mondială a Sănătății (OMS) a adoptat un standard pentru clasificarea greutății corporale în funcție de IMC:
IMC 18,5-25 - greutate normală;
IMC 25-30 - supraponderal;
IMC 30-35 - gradul de obezitate I;
IMC 35-40 - gradul de obezitate II;
IMC> 40 - gradul de obezitate III;
Marea semnificație socială a obezității este determinată de creșterea morbidității și morbidității dintre acest contingent - incidența obezității crește într-un ritm extrem de rapid la nivel mondial, atingând proporții epidemiologice. Potrivit statisticilor oficiale, în prezent, 250 de milioane de oameni de pe planetă sunt diagnosticați cu obezitate și 1,1 miliarde - supraponderali, iar tendința este de a atinge aceste cifre până în 2015, respectiv 700 milioane și 2,3 miliarde. Chiar mai alarmant faptul că numărul de copiii obezi sub vârsta de 5 ani depășesc 5 milioane și că prevalența obezității morbide de gradul III (≥ 40 kg/m 2) a crescut de aproximativ 6 ori în ultimul deceniu 3 .
Termenul "sindrom de suprapunere" a fost introdus în 1985 pentru a descrie pacienții care suferă atât de BPOC, cât și de AGA. Se știe că coexistența celor două condiții duce la creșterea mortalității și la o mai mare afectare a calității vieții. Din punctul de vedere al posibilităților moderne de terapie, diagnosticul precis și în timp util al acestui sindrom este extrem de important 2. Incidența sindromului de suprapunere la pacienții cu SMG este estimată la aproximativ 10%. Trăsăturile caracteristice ale pacienților cu suprapunere sunt: frecvența crește odată cu vârsta; predomină masculul; prezența obstrucției bronșice pronunțate; hipertensiune pulmonara; hipercapnie mai severă 1. În comparație cu pacienții cu BPOC „pură”, cei cu suprapunere sunt mai predispuși să aibă obezitate, o circumferință a gâtului mai mare, mai susceptibili de a consuma alcool, au hipoxemie și hipercapnie mai severă decât este în concordanță cu boala pulmonară existentă și hipertensiune pulmonară severă.
Sindrom de rezistență crescută a căilor respiratorii superioare. Acest termen a fost introdus pentru prima dată de Guilleminault la Stanford în 1993. Se caracterizează prin somnolență cronică în timpul zilei în absența pauzelor de apnee sau a hipopneei în timpul somnului, sforăind cu manifestări de trezire. Diagnosticul se face prin polisomnografie nocturnă cu date despre treziri și fragmentarea somnului, fără prezența apneei și hipopneei.
Diagnosticul tulburărilor respiratorii în timpul somnului
Tulburările respiratorii în timpul somnului sunt observate într-o gamă largă de afecțiuni patologice. Acest lucru necesită un studiu cuprinzător și o abordare individuală în fiecare caz. Cea mai frecventă manifestare a bolii este somnolența excesivă în timpul zilei, ca urmare a perturbării ritmurilor circadiene ale corpului. Diagnosticul diferențial ar trebui să excludă alte cauze ale somnolenței diurne - reducerea timpului de somn, depresie, narcolepsie, consumul și/sau abuzul de droguri (sedative, psihostimulante, beta-blocante, antidepresive SSRI), hipotiroidism, alte boli neurologice.
1. Evaluarea somnolenței diurne
Majoritatea pacienților raportează simptome nespecifice care pot fi rezultatul unui timp de somn insuficient sau al unei tulburări în arhitectura somnului. Pacientul ar trebui să fie atent întrebat cu privire la somnolență în timpul zilei, somnolență în timp ce conduce; dificultăți în îndeplinirea sarcinilor zilnice; sforăit înregistrat de un spectator cu apnee în somn; hipertensiune arterială etc. Datele obținute din anamneză sunt foarte subiective și orientative. Pentru a obiectiviza este necesar să folosiți chestionare, de ex. Scala de somnolență Epworth, care permite evaluarea cantitativă a somnolenței zilnice și comparabilitatea rezultatelor înainte și după tratament, precum și la diferiți pacienți (Tabelul 1). Scala de somnolență Epworth evaluează probabilitatea de a adormi sau de a adormi în anumite situații, cu un scor maxim de 28 de puncte. Rezultatul 30);
Măsurarea circumferinței gâtului (la GMS mai mare de 43 cm);
Examinarea cavității bucale și a căilor respiratorii superioare;
Examinarea și auscultarea pieptului;
Măsurarea tensiunii arteriale;
Profil hormonal și metabolic al pacientului.
3. Polisomnografie (PSG) - singura metodă obiectivă și standard de aur în diagnosticul AGA.
UGS se desfășoară în centre specializate cu participarea personalului calificat. PSG standard include electroencefalografia (EEG), electrooculografia (EOG), electromiografia (EMG), electrocardiograma (ECG), mișcările respiratorii și fluxul de aer prin nas și gură, pulsoximetria, mișcările picioarelor și poziția corpului, înregistrarea sforăitului. Pentru a face o evaluare precisă a diagnosticului, este de dorit să efectuați capnografie în timpul înregistrării. PSG permite înregistrarea și diferențierea diferitelor tulburări respiratorii, precum și compararea acestora cu fazele somnului și trezirea pacientului. Oferă informații bogate despre principalele semne vitale și gradul de încălcare a acestora. Pe lângă efectuarea unui diagnostic precis, PSG este utilizat și pentru monitorizarea rezultatelor și determinarea parametrilor optimi ai terapiei 4. În cazul indicațiilor clinice neconvingătoare pentru prezența tulburărilor respiratorii în timpul somnului, pot fi utilizate metode de screening.
O astfel de metodă de examinare, inclusiv acasă, este pulsoximetria singură sau în combinație cu capnografia în timpul somnului. Înregistrarea oferă informații despre prezența episoadelor de desaturare și a episoadelor de hipercapnie intermitentă pe timp de noapte. Pe baza rezultatelor screeningului, se evaluează necesitatea posibilă pentru o înregistrare polisomnografică completă. Trebuie avut în vedere faptul că oximetria normală nu exclude boala.
Tratamentul tulburărilor respiratorii
în timpul somnului
Tratamentul este necesar la toți pacienții cu dovezi polisomnografice:
Sindromul OSA cu AHI≥15 sau mai mult de 10 episoade de desaturare pe oră, cu o scădere a saturației mai mare de 4%;
în sindromul de hipoventilație alveolară la obezitate;
în sindromul rezistenței crescute a căilor respiratorii superioare;
în bolile neuromusculare cu tulburări respiratorii.
Tratamentul se efectuează cu ventilație neinvazivă. Cea mai utilizată aplicare nazală sau nazală-orală a presiunii pozitive cu diferiți parametri și moduri de ventilație.
Tratamentul cu presiune CPAP pozitivă pe termen lung este strict individual pentru fiecare pacient. Valoarea presiunii furnizate este determinată de la caz la caz prin titrare în timpul înregistrării polisomnografice. Presiunea este furnizată de un dispozitiv special conceput. Acesta din urmă este potrivit pentru tratamentul la domiciliu. Datorită dimensiunilor reduse și funcționării silențioase, pacienții se obișnuiesc cu ușurință cu utilizarea acestuia.
Există numeroase alte regimuri și dispozitive pentru ventilație neinvazivă, care sunt utilizate în principal într-un spital pentru tratamentul insuficienței respiratorii și cardiace decompensate, a bolii pulmonare obstructive cronice, a edemului pulmonar și altele. Ventilația neinvazivă reduce semnificativ nevoia de intubație endotraheală și ventilație mecanică. De asemenea, are o serie de avantaje: evită riscurile și complicațiile intubației, păstrează mecanismele naturale de apărare ale căilor respiratorii superioare, reduce complicațiile infecțioase, oferă un confort mai mare pacientului, echipamentul este mobil - permite tratamentul la domiciliu și nu în ultimul rând, oportunitatea financiară.
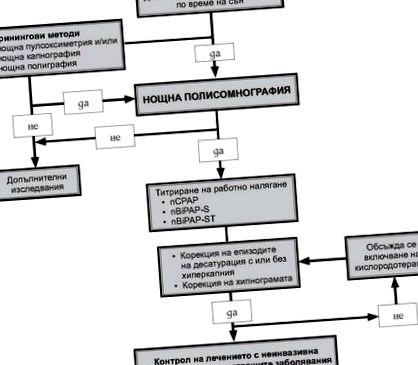
Farmacoterapia este în general ineficientă și nu ar trebui în niciun caz să fie prima alegere. Pacienții sunt sfătuiți să-și schimbe stilul de viață pentru a slăbi, a crește activitatea fizică, a renunța la fumat și a consumului de alcool, pentru a evita consumul de medicamente care afectează tonusul muscular și nu numai. Ar trebui să fie clar că în formele severe (de exemplu AHI> 15) această modificare ar avea un efect numai în combinație cu tratamentul cu ventilație neinvazivă. Cu un tratament adecvat și în timp util, prognosticul este relativ bun. În formele severe pe termen lung, rezultatele terapiei apar mai lent, dar reduc semnificativ riscul de deces ritmic și alte complicații ale bolii. Realizarea unui efect terapeutic bun necesită un diagnostic precis, diferențierea diferitelor tipuri de tulburări respiratorii în timpul somnului și alegerea corectă a modului de ventilație neinvazivă. (Fig. 1)
FIG. 1. Algoritm pentru diagnosticul și tratamentul tulburărilor respiratorii în timpul somnului
Literatură:
- Chaouat A, Weitzenblum E, Krieger J, și colab. Asocierea bolii pulmonare obstructive cronice și a sindromului de apnee în somn. Am J Respir Crit Care Med 1995;151: 82.
- Flenley DC. Somn în boala pulmonară obstructivă cronică. Clin Chest Med. 1985; 6: 651-661.
- Fry J, Finley W. Prevalența și costurile obezității în UE. Proc Nutr Soc. 2005 aug; 64 (3): 359-62.
- Managementul sindromului apneei obstructive de somn/hipopneei la adulți. Rețeaua de ghiduri intercolegiale scoțiene.
- Young T. Menopauza și respirația tulburată de somn în studiul cohortei de somn din Wisconsin: o asociație independentă [rezumat]. Am J Respir Crit Care Med 2000; 161: A251.
* Subiectul a fost prezentat într-o prelegere în cadrul Cursului de formare continuă postuniversitară pentru medicii generaliști, desfășurat în cadrul celui de-al III-lea Congres al BDBB - 2 iunie 2010, Plovdiv
Conectați-vă sau înregistrați-vă gratuit pentru a accesa conținutul complet și articolele revistei în format PDF.
- Dieta conform instinctelor pierde 7 kilograme în 0 timp
- Dieta delicioasă cu struguri topește grăsimile în cel mai scurt timp (Minus două kilograme în doar o săptămână)
- De aceea nu trebuie să beți apă rece în timpul meselor
- Disfagie (tulburare de înghițire)
- Candidoza fungică în timpul sarcinii