K. Davidov, E. Popov, D. Zlatanov, A. Popov, V. Roglev, N. Stoyanov, V. Ivanov, K. Ibrahimov
Departamentul de Urologie, MHAT „Acibadem City Clinic Tokuda Hospital”, Sofia
Starea patologică „vezică hiperactivă” (SPM) este un concept relativ nou în știința și practica medicală. Simptomele acestei afecțiuni - dorință incontrolabilă de a urina, cu sau fără urinare (incontinență), urinare frecventă, urinare pe timp de noapte - duc la tulburări fiziologice și psihologice grave care afectează semnificativ calitatea vieții pacienților [1]. .
SPM afectează peste 100 de milioane de femei și bărbați din întreaga lume, dintre care 22 de milioane se află în Europa. În frecvența sa (12-17%) SPM este înaintea unor boli semnificative din punct de vedere social precum diabetul și astmul [2-5]. Bărbații și femeile sunt afectați aproape în mod egal, iar incidența crește odată cu vârsta [2]. Costul financiar al acestei situații este estimat la 4 miliarde EUR numai în Germania [6]. .
În prezent, această suferință poate fi tratată cu antrenament vezical, terapie comportamentală, bio-feedback, stimulare electrică, farmacoterapie sau terapie combinată [7]. Terapia cu beta3-adrenomimetice și/sau medicamente antimuscarinice este prima linie de comportament clinic adoptată în practica medicală mondială [8] .
Diagnosticul se bazează în principal pe simptome, confirmate de un istoric amănunțit și completarea chestionarelor. Pentru o proporție mică de pacienți, este adecvat să se efectueze un studiu urodinamic, iar pentru toți bărbații cu vârsta peste 50 de ani - un studiu asupra BPH și SDPP conexe.
Simptomele care caracterizează SPM sunt definite ca:
- Urgență - aceasta este o stare de urgență bruscă și incontrolabilă de a urina, care poate fi greu întârziată mai mult de 2 minute.
- Urinare frecventă în timpul zilei - pacientul se plânge că urinează frecvent în timpul zilei - de mai mult de 8 ori în 24 de ore.
- Nocturie - o plângere a pacientului că se trezește pentru a urina noaptea de mai multe ori.
- Urgență-incontinență - o plângere de urinare involuntară împreună cu sau imediat după sentimentul de urgență.
- Chestionarul de screening utilizat include trei întrebări principale:
- Urinezi des, incl. iar noaptea - de câte ori?
- Vă puteți ține urina în caz de urgență bruscă de a urina - pentru cât timp?
- Treci urină când nu poți ține urina - de câte ori?
- Acest chestionar este urmat de un jurnal de urinare, care include următoarele întrebări:
- Numărul de urinări în 24 de ore.
- Numărul de urgențe urgente de a urina în 24 de ore.
- Numărul de urinări pe timp de noapte.
- Numărul de episoade de incontinență urgentă în 24 de ore.
- Numărul de scutece utilizate în 24 de ore.
Diagnosticul diferențial se suprapune în mare măsură cu factorii excludenți pentru diagnosticul de sindrom premenstrual:
- Procese patologice în vezică - tumoră, calculoză, cistită interstițială.
- Procese patologice în alte organe pelvine - endometrioză, chisturi ovariene, fibroame uterine.
- Boli ale prostatei și uretrei - BPH, cancer de prostată, stricturi uretrale, calculoză.
- Infecții ale tractului urinar - cistită, uretrită, prostatită.
- Poliuria - datorită diabetului zaharat, poliuriei nocturne de origine cardiacă, poliuriei psihogene.
- Funcția hiperactivă a detrusorului (definit conform raportului ICS din 2002) este un diagnostic urodinamic caracterizat prin contracții involuntare ale detrusorului în timpul fazei de umplere, care pot fi spontane sau provocate.
- Supraactivitatea detrusoruluiExistă două tipuri principale definite de ICS în raportul lor din 2002:
- Supraactivitatea fazei detrusorului, definit ca un val tipic de fază a contracției detrusorului involuntar și poate fi sau nu însoțit de incontinență urinară.
Supraactivitatea detrusorului terminal - definită ca o singură contracție involuntară a detrusorului cu un volum satisfăcător al vezicii urinare care nu poate fi suprimat și provoacă incontinență, cel mai adesea până la golirea completă a vezicii urinare.
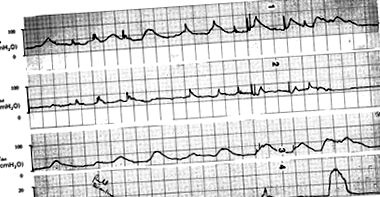
În general, supraactivitatea detrusorului de fază se manifestă ca contracții ale detrusorului de fază cu amplitudine crescândă, cu o creștere a volumului vezicii urinare în faza de umplere (Fig. 1) și aceasta este constatarea urodinamică caracteristică în majoritatea cazurilor idiopatice de PMS.
Figura 1: Caracteristicile urodinamice ale diagnosticului de sindrom premenstrual
1 - Presiunea în vezică; 2 - Presiunea abdominală;
3 - Presiunea detrusorului (presiunea vezicii urinare - presiunea abdominală); 4 - Debitul de urină k.
Supraactivitatea detrusorului terminal se observă cel mai frecvent la vârstnici, cu „urinare prematură”, adesea după accidente cerebrovasculare. La acești pacienți, se pierde atât capacitatea de a simți avertizarea urinării iminente, cât și capacitatea de a suprima contracția detrusorului. Incontinența este adesea foarte severă și pacientul își golește complet vezica urinară în drumul spre toaletă sau chiar înainte de a se putea ridica din pat sau din scaun.
Contracțiile detrusorului involuntar tonic sunt observate cu intensitate crescândă, cu o creștere a volumului de urină în vezică.
Există, de asemenea, scurgeri involuntare de urină care însoțesc aceste contracții, vizualizate pe descărcarea uroflowmetrică (curba fluxului de urină). Urinare normală în extrema dreaptă a graficului.
Majoritatea pacienților sunt tratați fără a fi supuși testelor urodinamice pentru a obiectiviza faptul că SPM este rezultatul supraactivității detrusorului. Este o practică de rutină să începeți tratamentul sindromului premenstrual cu măsuri conservatoare (modificări ale stilului de viață) și farmacoterapie orală (medicamente antimuscarinice și beta3-adrenomimetice) fără un diagnostic urodinamic confirmat. Această practică empirică este adecvată din mai multe puncte de vedere diferite.
În primul rând, SPM este o afecțiune atât de răspândită, încât laboratoarele urodinamice vor fi copleșite dacă este necesar să se confirme că SPM este o consecință a supraactivității detrusorului în fiecare caz individual. Pe de altă parte, studiile urodinamice sunt relativ scumpe și invazive și nu confirmă întotdeauna prezența hiperactivității detrusorului, deși aceasta este ulterior detectată în studiile ulterioare. În cele din urmă, cele două mari categorii de măsuri conservatoare și medicamentoase pentru tratamentul sindromului premenstrual sunt sigure și relativ ieftine - majoritatea pacienților preferă să încerce aceste tratamente neinvazive înainte de a fi supuse testelor urodinamice.
Rezultă din toate acestea, că principala indicație pentru efectuarea diagnosticului urodinamic specializat este eșecul tratamentului conservator și medicamentos al sindromului premenstrual [11]. Dacă simptomele persistă în măsura în care afectează semnificativ calitatea vieții pacientului, atunci acesta ar trebui să fie supus unor teste suplimentare. Conform algoritmului terapeutic, tratamentul suplimentar include farmacoterapia intravezicală, inclusiv toxina botulinică sau intervenția chirurgicală. Deoarece aceste proceduri sunt relativ invazive și costisitoare, majoritatea pacienților și a majorității medicilor sunt de părere că confirmarea urodinamică prealabilă a diagnosticului în aceste cazuri este crucială. Tratamentul eficient reduce numărul de bandaje igienice utilizate, crește volumul mediu de urină pe urinare, îmbunătățește controlul vezicii urinare și calitatea vieții.
Potrivit lui Michel M. și de La Rosette [12], reducerea procentuală a numărului de urgențe cu Solifenacin o depășește pe cea cu alți agenți antimuscarinici.
Terapia farmacologică a sindromului premenstrual
Medicamente anticolinergice
Medicamentele anticolinergice sunt prima linie de tratament farmacologic al sindromului premenstrual [13-16]. Se consideră că aceste medicamente acționează în principal prin inhibarea contracțiilor involuntare ale mușchiului detrusor (la nivelul brațului eferent al arcului reflex de urinare), dar receptorii muscarinici au fost identificați în uroteliu/suburotella și există dovezi din ce în ce mai mari că aceștia în principal afectează o parte aferentă senzorială a arcului reflex. Scopul terapiei cu antimuscarină este de a reduce contracțiile inadecvate ale detrusorului și de a menține funcția normală a vezicii urinare, reducând în același timp efectele secundare.
O meta-analiză a 50 de studii clinice randomizate care au implicat peste 27.000 de femei cu sindrom premenstrual a constatat doar o îmbunătățire moderată a simptomelor cu terapia antimuscarinică. Tratamentul a redus episoadele de incontinență a rupturii cu 1,73 pe zi și incontinența urinară cu 2,06 pe zi, în timp ce aportul placebo a redus episoadele de incontinență cu 1,06 pe zi, iar incontinența urinară a scăzut cu 1,2 pe zi.
Niciunul dintre medicamentele antimuscarinice nu a prezentat o eficacitate superioară celorlalte [17]. .
Durata tratamentului este o problemă discutabilă, deși mulți autori acceptă că sindromul premenstrual este o afecțiune cronică, cu severitatea plângerilor care variază în timp. Într-un studiu prospectiv randomizat al modificărilor în severitatea simptomelor și a necesității de a relua tratamentul după o terapie reușită cu medicamentul antimuscarinic tolterodină (ER, 4 mg), 65% au trebuit să reînceapă tratamentul și 62% au prezentat recidivă. [19] .
Oxibutinina și tolterodina sunt printre cele mai utilizate medicamente anticolinergice pentru tratamentul sindromului premenstrual.
Oxibutinina (Driptan) a fost unul dintre primele medicamente antimuscarinice utilizate pentru tratarea hiperactivității detrusorului. Eficacitatea sa în tratamentul sindromului premenstrual este bine documentată [20]. Efectele oxibutininei nu sunt specifice țesuturilor și studiile au arătat că are un efect inhibitor mai pronunțat asupra salivației decât asupra contracției detrusorului, ducând la o incidență crescută a uscăciunii gurii.
Tolterodina (Detrusitol) este primul medicament pentru sindromul premenstrual, cu un accent special pe problemele de toleranță la tratament [21]. Spre deosebire de oxibutinină, tolterodina are un efect inhibitor mai pronunțat asupra contracției detrusorului decât asupra salivației. Din acest motiv, are mai puține efecte secundare (în special gura uscată), cu o eficacitate echivalentă [22,23]. Există, de asemenea, o formă cu acțiune îndelungată de oxibutinină cu eliberare prelungită (Driptan XL) care are mai puține efecte secundare decât precursorul său cu eliberare imediată, cu eficacitate echivalentă [24-26]. .
Un studiu efectuat pe 148 de bărbați cu vârsta cuprinsă între 42-88 de ani cu simptome persistente ale sindromului premenstrual în timpul tratamentului cu alfa-blocante pentru obstrucția subvesicală a arătat că terapia antimuscarinică a fost eficientă în reducerea acestor simptome atunci când a fost adăugată la alfa-blocantă [27]. .
Alte colinolitice utilizate în tratamentul sindromului premenstrual includ:
- Clorură de trospiu (Incontan) [26] .
- Clorhidrat de propiverină (aprobat în Europa, nu în SUA).
- Solifenacină (Vesicare) [27-30] .
- Darifenacin (Enablex) [31] .
- Sistemul transdermic de oxibutinină (Oxytrol).
- Fesoterodină (Toviaz).
Literatura disponibilă pe această temă arată că aceste medicamente sunt relativ echivalente ca eficiență, fără un avantaj clar al unora dintre ele. Cu toate acestea, trebuie avut în vedere faptul că unele diferențe minore pot face ca un anumit medicament să fie instrumentul ales într-o anumită situație.
În două studii controlate cu placebo care au comparat tolterodină (Detrol LA) 4 mg și fesoterodină 8 mg, s-a observat o reducere semnificativă statistic a episoadelor de incontinență la vârf cu fesoterodină 8 mg [35] .
Într-un studiu randomizat, dublu-orb, controlat cu placebo, de 16 săptămâni, creșterea dozei de solifenacină de la 5 la 10 mg la pacienții cu sindrom premenstrual a îmbunătățit rezultatele [36]. La pacienții la care doza a fost crescută, a existat o reducere mai pronunțată a numărului de episoade de incontinență la vârf și la scara de urgență și PPIUS, precum și frecvența medie a urinării.
Trospium este o moleculă mare - o amină cuaternară cu penetrare minimă în SNC. În plus, această moleculă are o cale unică de metabolism hepatic, făcând-o preferată la pacienții cu mai multe medicamente metabolizate de citocromul P-450 (CYP-450).
Deși eficiente, medicamentele anticolinergice au efecte secundare frecvente, cum ar fi gură uscată, constipație, vedere încețoșată și amețeli. Aceste efecte sunt dependente de doză și pot reduce semnificativ tolerabilitatea, în special la vârstnici. Colinoliticele pot fi confuze, în special la pacienții vârstnici cu demență anterioară.
O meta-analiză a terapiei antimuscarinice în sindromul premenstrual la pacienții cu vârsta peste 65 de ani a raportat rate mai mari de întrerupere din cauza reacțiilor adverse la medicament și uscarea gurii în comparație cu placebo. Efectele secundare observate cu o frecvență semnificativ statistic mai mare decât la placebo au fost amețeli, dispepsie, retenție urinară cu fesoterodină; cefalee cu darifenacină; și infecții ale tractului urinar cu solifenacină [37] .
Medicamentele anticolinergice sunt contraindicate la pacienții cu retenție urinară, dilatație gastrică, ileus și glaucom cu unghi îngust netratat. Acestea trebuie utilizate cu precauție la pacienții cu obstrucție subvesicală semnificativă din punct de vedere clinic, scăderea motilității intestinale, glaucom cu unghi îngust tratat și miastenie gravis. Au fost raportate cazuri de angioedem al feței, buzelor, limbii și faringelui, iar pacienții trebuie instruiți să caute ajutor pentru astfel de simptome.
Noile linii directoare pentru terapie caută noi ținte cu mecanisme de acțiune diferite de cele antimuscarinice și se află în stadii diferite de introducere în practica clinică. Astfel de noi molecule promițătoare fac parte din clasele agoniștilor beta3-adrenoceptor, activatori ai canalului K + și modulatori 5-HT [38]. .
Agoniști ai receptorilor beta3
În iunie 2012, FDA a aprobat primul agonist al receptorilor beta3, mirabegron, pentru a trata simptomele incontinenței rupturii, urgenței și urinării frecvente asociate cu sindromul premenstrual. [40] .
Agoniștii receptorilor beta2 acționează prin inhibarea directă a fibrelor nervoase aferente, indiferent de efectul relaxant asupra detrusorului. Într-un studiu, mirabegronul sa dovedit a fi un medicament sigur și eficient atunci când este utilizat timp de 1 an [41]. Într-un alt studiu randomizat cu placebo și tolterodină, mirabegronul a redus semnificativ numărul de incontinență și episoade de urinare comparativ cu placebo și a fost bine tolerat [42]. Beneficiile mirabegronului au fost studiate la bărbați, vârstnici și pacienți asiatici [43]. .
Terapia combinată
Mai multe studii clinice au demonstrat beneficiile terapiei combinate care implică un agonist al receptorilor colinolitici și beta3.
Pe baza datelor din două studii randomizate, FDA a aprobat combinația de mirabegron și solifenacină în tratamentul sindromului premenstrual [44,45] .
Studiu de titrare a dozei de Abrams și colab. au studiat șase doze de terapie combinată cu solifenacină plus mirabegron, cinci doze de monoterapie cu fiecare dintre cele două preparate și placebo și au constatat că mirabegron 25/50 mg plus solifenacină 5/10 mg au îmbunătățit parametrii subiectivi și obiectivi comparativ cu solifenacina 5 mg sau placebo. . Reducerea frecvenței urinare a fost aproape de două ori mai mare cu solifenacina 10 mg plus mirabegron 25 mg și solifenacină 5 mg plus mirabegron 50 mg comparativ cu solifenacina 5 mg monoterapie [44]. .
Într-un studiu de 12 săptămâni realizat de Drake și colab. La pacienții care au rămas incontinenți în ciuda tratamentului inițial cu solifenacină 5 mg, adăugarea de mirabegron (50 mg) a îmbunătățit semnificativ continența și a redus frecvența urinării și a fost superioară monoterapiei cu solifenacină la o doză de 10 mg. Terapia combinată este foarte bine tolerată [45] .
Într-un studiu prospectiv pe 26 de bărbați japonezi în vârstă cu simptome de sindrom premenstrual și care iau tamsulosin, adăugarea mirabegronului a îmbunătățit semnificativ simptomele PMS și a crescut semnificativ capacitatea funcțională a vezicii urinare fără a afecta contractilitatea detrusorului în timpul urinării [46]. .
Urgența este singurul simptom obligatoriu de care un pacient ar trebui să se plângă pentru a fi diagnosticat cu sindrom premenstrual. Aceasta este o senzație asociată cu funcționarea anormală a vezicii urinare în timpul fazei de umplere.
Tratamentul permite un răspuns clinic mai bun la simptomele sindromului premenstrual, o senzație mai bună a efectului tratamentului și o mai bună cooperare a pacienților la propriul tratament.
- Vezică hiperactivă
- Cistoscopie - relevă leziuni și boli ale vezicii urinare
- Alimentele grase duc la hipertensiunea vezicii biliare Sănătate
- Cum să eliminați toxinele din rinichi și vezica urinară Totul despre femeie
- Scopul, procedura, tipurile și recuperarea chirurgiei prelapsului vezicii urinare - Incontinență -