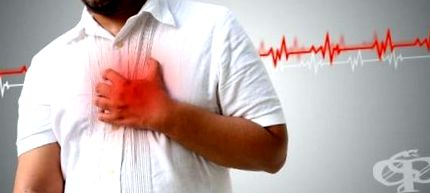
Angina pectorală este un sindrom clinic caracterizat printr-o senzație sau disconfort în spatele sternului. Durerea apare brusc în timpul exercițiului sau stresului emoțional, după ce mănâncă, de obicei iradiază spre umărul stâng, gât, maxilarul inferior, între omoplați, zona subcapilară stângă și durează nu mai mult de 10-15 minute. Durerea dispare atunci când opriți activitatea fizică sau luați nitrați cu acțiune scurtă (de exemplu, nitroglicerină sub limbă). Tabloul clinic al anginei a fost descris pentru prima dată de William Heberdon.
Epidemiologie
Datele de frecvență ale angină, nespecificată variază în diferite studii clinice în funcție de: locația geografică a populației studiate, criteriile utilizate în testarea pacienților și condițiile diferite de studiu.
Astfel, aproximativ 9,8 milioane de americani suferă de angină în Statele Unite și apare în 500.000 de cazuri noi în fiecare an. În 2009, aproximativ 785.000 de americani au avut primul lor atac de cord și aproximativ 470.000 au raportat-o din nou. Doar aproximativ 18% din atacurile de cord sunt precedate de angina pectorală. De asemenea, se estimează că debutul primului atac de cord (infarct miocardic) cu angină are loc la 195.000 de americani în fiecare an.
Aproximativ 1-2% din populația adultă din țările dezvoltate are insuficiență cardiacă, prevalența crescând la 10% în rândul persoanelor cu vârsta de 70 de ani sau peste. Bărbații reprezintă aproximativ 70% dintre pacienții cu angină pectorală.
Mortalitatea prin boli coronariene este de trei ori mai mare la bărbați decât la femeile sub 65 de ani. La pacienții vârstnici, mortalitatea este similară la ambele sexe, iar la vârsta de 65 de ani este de două ori mai mare la femei. Deși mortalitatea generală a rămas neschimbată în ultimele două decenii, mortalitatea a fost redusă cu mai mult de 50% la vârsta de 65 de ani.
Bărbații reprezintă aproximativ 70% dintre pacienții cu angină pectorală. Pacienții tipici cu angină pectorală sunt bărbați cu vârsta cuprinsă între 40-60 de ani sau femei între 65 și 75 de ani. Se crede că prevalența anginei la bătrânețe este mai mare la femei decât la bărbați. Femeile au o rată de mortalitate ușor mai mare din cauza bolilor coronariene decât bărbații, datorită apariției acesteia la o vârstă ulterioară (între 65 și 75 de ani) din cauza absenței mai frecvente a simptomelor anginoase clasice.
Prevalența anginei crește odată cu vârsta. Vârsta este un factor de risc puternic pentru mortalitate. Peste 150.000 de americani cu vârsta sub 65 de ani au murit de boli de inimă în 2005. Cu toate acestea, în 2005, 32% din decesele cauzate de bolile cardiovasculare au avut loc în urmă cu 75 de ani, ceea ce este un bun indicator, având în vedere că speranța medie de viață este de aproximativ 77,9 ani. Incidența cazurilor noi și recurente de angină pectorală crește odată cu vârsta, dar apoi scade după 85 de ani.
Etiologie
Cauza anginei, nespecificată, este suprapunerea parțială a lumenului arterelor cu plăci aterosclerotice, ceea ce duce la înfometarea severă de oxigen a celulelor inimii, care provoacă durere. Un rol suplimentar îl joacă vasospasmul, care poate fi cauzat, de exemplu, de tensiunea nervoasă sau de o ieșire bruscă la frig.
Prezența plăcilor aterosclerotice este factorul principal în dezvoltarea anginei pectorale. Dezvoltarea bolilor coronariene este un proces complex și multi-component care este provocat și accelerat din cauza factorilor de risc:
- hipertensiune
- fumat
- obezitate
- perturbarea metabolismului colesterolului
- Diabet
- activitate fizică scăzută
- malnutriție
În cazul aterosclerozei, angina începe să apară atunci când placa aterosclerotică umple artera cu mai mult de 50% - împiedică trecerea normală a sângelui prin inimă și astfel saturația mușchiului inimii cu oxigen. Acest lucru duce la dezvoltarea unui dezechilibru în munca inimii.
Sub stres fizic și psiho-emoțional, situația se înrăutățește. Inima începe să lucreze mai activ - se contractă mai des și mai greu. În această stare are nevoie de mai mult oxigen și nutrienți. Datorită îngustării vaselor de sânge, această nevoie nu este satisfăcută, ceea ce duce la înfometarea oxigenului și, ca urmare, durere.
Angina pectorală și bolile care o provoacă necesită nu numai cel mai rapid tratament posibil, ci și controlul factorilor de risc. Ei includ:
Combinația a 2 sau mai mulți factori de risc, chiar ușori, mărește foamea de oxigen a inimii și, în consecință, riscul de apariție și severitatea simptomelor anginei. Prezența factorilor de risc trebuie luată în considerare la stabilirea tacticii tratamentului și a anginei secundare.
Patogenie
În centrul anginei se află ischemia mușchiului cardiac, care apare atunci când fluxul de sânge prin arterele coronare devine insuficient pentru un aport normal de oxigen. Apoi, celulele mușchiului inimii trec de la metabolismul aerob la cel anaerob, urmat de o întrerupere progresivă a funcțiilor metabolice, mecanice și electrice. Prin urmare, angina este cea mai frecventă manifestare clinică a ischemiei musculare cardiace, provocând stimularea chimică și mecanică a terminațiilor nervoase aferente senzoriale în vasele coronare și mușchiul inimii. Aceste fibre nervoase se extind de la primul la al patrulea nerv spinal toracic și ajung în talamus prin măduva spinării și de acolo până la cortexul cerebral.
Numeroase studii arată că adenozina este unul dintre principalii mediatori chimici ai durerii anginoase. În timpul ischemiei, ATP se descompune în adenozină, care determină dilatarea arterială și durerea anginoasă atunci când este difuză în spațiul extracelular. Adenozina este cel mai probabil să provoace angina pectorală prin stimularea receptorilor din terminațiile nervoase aferente.
Ischemia musculară cardiacă poate fi o consecință. Printre cauzele anginei, dominate de spasm sau îngustarea lumenului vaselor de sânge ale inimii în grade diferite sau blocarea completă a acestora sunt:
- scăderea fluxului de sânge prin arterele coronare cauzată de stenoza epicardică fixă și/sau dinamică a arterei coronare (adică scăderea fluxului de sânge prin vasele de sânge)
- îngustare anormală sau dilatare (dilatare) insuficientă a microcirculației coronare (adică rezistență crescută în vasele de sânge)
- transfer redus de oxigen prin sânge
- vârstă, bărbați peste 55 de ani și femei în menopauză peste 65 de ani
Ischemia musculară cardiacă se poate datora, de asemenea, unor factori care afectează compoziția sângelui, cum ar fi capacitatea redusă a sângelui de a transporta oxigenul, cum ar fi anemia severă sau creșterea carboxihemoglobinei (ca urmare a inhalării monoxidului de carbon în interior sau pe termen lung fumat).
Ateroscleroza este una dintre cele mai frecvente cauze de afectare a arterelor coronare și, prin urmare, a anginei. Pacienții cu leziuni aterosclerotice coronariene fixe de cel puțin 50% prezintă semne de ischemie a mușchiului cardiac în timpul nevoilor metabolice crescute ca urmare a unei reduceri semnificative a fluxului sanguin coronarian. Acești pacienți nu sunt în măsură să-și mărească fluxul sanguin coronarian în timpul stresului, astfel încât din cauza unei nepotriviri între cererea crescută și tulburările metabolice, apare angină. Leziunile aterosclerotice fixe de cel puțin 90% elimină aproape complet fluxul de rezervă și, prin urmare, acești pacienți pot prezenta modificări însoțite de angină în repaus.
Spasmul coronarian poate reduce, de asemenea, fluxul sanguin coronarian, provocând stenoză dinamică a arterei coronare. Principalele motive pentru creșterea tonusului și a spasmului sunt:
- Reducerea producției de substanțe cu proprietăți vasodilatatoare și antiplachetare, deteriorate de endoteliul vasului coronarian: oxid nitric și prostaciclină.
- Creșterea producției de substanțe vasoconstrictoare deteriorate de endoteliu: angiotensină II, endotelină, serotonină și tromboxan A2.
- Creșterea activității și concentrației catecolaminei mediată de stimularea receptorilor vasculari preponderent alfa-adrenergici și scăderea numărului de receptori beta-adrenergici
Tablou clinic
Majoritatea pacienților cu angină nespecificată prezintă disconfort sau durere în zona pieptului. Disconfortul este de obicei deprimant, compresiv, arzător. Adesea, astfel de pacienți, încercând să descrie zona de disconfort, aplică un pumn încleștat sau o mână deschisă pe piept. Adesea durerea radiază către umărul stâng și suprafața interioară a brațului stâng, gât; mai rar - în maxilar, dinți pe partea stângă, umărul drept sau braț, zona intercapulară a spatelui, precum și în zona epigastrică, care poate fi însoțită de tulburări dispeptice (arsuri la stomac, greață, colici). Extrem de rar, durerea poate fi localizată doar în regiunea epigastrică sau chiar în cap, ceea ce face diagnosticul foarte dificil.
Crizele anginoase apar de obicei în timpul exercițiilor fizice, excitare emoțională puternică, după ce consumați cantități excesive de alimente, rămâneți la temperaturi scăzute sau cu o creștere a tensiunii arteriale. În astfel de situații, mușchiul inimii are nevoie de mai mult oxigen decât poate trece prin arterele coronare îngustate. În absența stenozei arterei coronare, a spasmului sau a trombozei, a durerii toracice legate de efort sau a altor circumstanțe care duc la creșterea cererii de oxigen din mușchiul inimii, poate apărea la pacienții cu hipertrofie ventriculară stângă severă cauzată de stenoza inimii. cardiomiopatie hipertrofică și insuficiență aortică sau cardiomiopatie dilatată.
Un atac de angină durează de obicei 1 până la 15 minute. Dispare atunci când încărcătura se oprește sau când se iau nitrați cu acțiune scurtă (de exemplu nitroglicerină sub limbă).
Diagnostic
Suspiciunea de angină, nespecificată începe în timpul unui examen fizic și interogare de către un profesionist medical pentru a evalua caracteristicile durerii și constatările grave care ar putea complica starea coronariană.
Examenul fizic raportează de obicei disconfort și anxietate din partea pacientului. Tensiunea arterială și ritmul cardiac cresc de obicei la majoritatea pacienților. La auscultație, se aud adesea sufluri cardiace de tip S4 sau sufluri holosistolice de insuficiență mitrală tranzitorie.
Electrocardiograma este esențială pentru diagnostic și oferă o idee despre severitatea și localizarea ischemiei. Se caracterizează prin constatări deosebit de vizibile la pacienții care suferă de durere în timpul ECG. De obicei, un nou segment S-T arată orizontal sau tinde să devieze mai puțin. Inversia undei T este de asemenea frecventă, dar își pierde specificitatea dacă apare singură în absența depresiei segmentului S-T. O electrocardiogramă în timpul unui test de efort crește semnificativ sensibilitatea și specificitatea testului.
Există diferite enzime în sânge care cresc atunci când apare moartea celulară (necroză) a celulelor miocardice, creatin fosfokinaza, cea mai specifică fracțiune MB și troponina. Aceste teste de laborator sunt esențiale pentru diagnostic, adică stratificarea riscului, tratamentul și urmărirea.
Tratament
Principalele obiective în tratamentul anginei sunt ameliorarea simptomelor, reducerea progresiei bolii și reducerea riscului unor tulburări viitoare, cum ar fi infarctul miocardic acut și moartea subită cardiacă.
În teorie, dezechilibrul dintre alimentarea cu oxigen și nevoile miocardice poate fi corectat prin reducerea cererii sau creșterea ofertei, adică prin creșterea fluxului de sânge prin arterele coronare. Cele trei medicamente utilizate pentru angină pectorală - blocanți ai canalelor de calciu, nitrați organici și beta-blocanți - reduc cererea de oxigen miocardic prin reducerea factorilor determinanți ai cererii de oxigen, precum frecvența cardiacă, volumul ventricular, tensiunea arterială și contractilitatea miocardică.
Beta-blocantele sunt terapie de primă linie pentru a reduce simptomele anginei și a îmbunătăți toleranța la efort. Deși reduc riscul de deces cardiovascular și infarct miocardic cu 30% la pacienții după un atac de cord, beneficiile celor cu boală coronariană stabilă sunt mai puțin sigure. Medicamentele cele mai frecvent utilizate pentru angina pectorală în contextul funcției ventriculare stângi normale sunt medicamentele beta1-selective, cum ar fi metoprololul și atenololul.
Antagoniștii canalelor de calciu îmbunătățesc simptomele anginei prin vasodilatație coronariană și periferică. Sunt indicate pentru cei care nu pot sau nu au un control suficient asupra simptomelor ischemice ale beta-blocantelor singure.
Medicamentele non-dihidropiridinice precum verapamil și diltiazem reduc, de asemenea, ritmul cardiac și contractilitatea. Verapamilul are activitate antianginală comparabilă cu metoprololul și poate fi util în tratamentul aritmiilor și hipertensiunii supraventriculare. Cu toate acestea, verapamilul trebuie evitat la pacienții care iau beta-blocante din cauza riscului de blocaj cardiac și la pacienții cu insuficiență cardiacă datorită efectului său inotrop negativ. Diltiazemul are un profil de efect advers scăzut, cu un efect inotrop negativ modest. Se recomandă prudență atunci când este prescris în asociere cu un beta-blocant și la pacienții cu disfuncție ventriculară stângă.
Dihidropiridinele precum amlodipina, felodipina și lercanidipina au o selectivitate vasculară mai mare și proprietăți inotrope negative minime. Prin urmare, acestea sunt mai sigure la pacienții cu disfuncție ventriculară stângă. Amlodipina este un medicament antianginal eficient o dată pe zi, care poate fi utilizat în combinație cu un beta-blocant. Nifedipina cu acțiune îndelungată este un medicament antianginal dovedit și este cel mai eficient atunci când este utilizat cu un beta-blocant.
Preparatele nitrate sublinguale sau sprayul cu nitroglicerină rămân tratamentul preferat pentru ameliorarea rapidă a simptomelor acute și a anginei preconizate. Comprimatele sublinguale de gliceril trinitrat sunt absorbite în mucoasa sublinguală și încep să acționeze în câteva minute. Sprayul cu gliceril trinitrat este la fel de eficient și, datorită duratei sale de valabilitate mai lungi, este mai convenabil pentru cei cu simptome rare de angină.
Terapia pe termen lung cu nitrați este limitată de dezvoltarea toleranței la nitrați. O perioadă fără nitrați de cel puțin opt ore poate reduce această problemă. Mecanismul de toleranță la nitrați nu este bine stabilit, dar implică atenuarea efectului vascular al medicamentului, nu farmacocinetica modificată. Perioada fără nitrați restabilește reactivitatea vasculară a vasului. De obicei, plasturile transdermici sunt utilizați timp de 12 ore consecutive cu o perioadă de 12 ore fără nitrați. Nu există dovezi că nitrații îmbunătățesc supraviețuirea.
Nicorandil este un activator al canalului de potasiu care îmbunătățește fluxul coronarian ca urmare a dilatației atât arteriale cât și venoase. Poate fi utilizat pe lângă beta-blocante și antagoniști ai canalelor de calciu pentru controlul anginei sau la pacienții cu intoleranță la nitrați. S-a demonstrat că Nicorandil reduce evenimentele cardiovasculare cu 14% la pacienții cu angină cronică stabilă.
Ivabradina poate fi utilizată la pacienții care sunt intoleranți la sau nu sunt suficient de receptivi la alte medicamente. Acționează asupra canalelor If din nodul sinusal pentru a reduce ritmul cardiac al pacienților într-un ritm sinusal, fără a afecta tensiunea arterială, conducerea sau contractilitatea miocardului. Ivabradina a fost utilizată în asociere cu beta-blocante.
- Angina - se manifestă cu dureri în piept
- Laringita subcordală (pseudocroup)
- Top 5 delicatese din carne în Healthstorm
- ROMAZIK ROMAZIK
- Hipotiroidism subclinic cauzat de deficit de iod ICD E02