Dr. B. Tsvetanova 1, Dr. Ya. Bocheva 2, Dr. M. Siderova 1
1 Clinica de endocrinologie și boli metabolice, Spitalul Universitar „Sf. Marina ”, Varna, MU - Varna, 2 Laborator Clinic, Spitalul Universitar„ St. Marina ”, Varna, MU - Varna
Diabetul sarcinii și diabetul gestațional se numără printre complicațiile frecvente ale sarcinii. Acestea sunt asociate cu complicații severe peri- și postnatale pentru făt și mamă. Screeningul, diagnosticul și comportamentul în GPD au fost un punct de discuție pentru organizațiile profesionale din domeniul sănătății și profesionale în ultimii 10 ani, fără criterii și recomandări valabile. În 2015, Federația Internațională de Ginecologie și Obstetrică (FIGO) a elaborat și adoptat un ghid practic de diagnostic, management și îngrijire în GPD ca standard global pentru comportamentul clinic.
Hiperglicemia este una dintre cele mai frecvente complicații în timpul sarcinii. Potrivit Federației Internaționale a Diabetului (IDF), 1 din 6 nașteri vii este pentru o mamă cu hiperglicemie în timpul sarcinii. În 16% dintre aceste cazuri, este vorba despre diabetul zaharat (DM) în timpul sarcinii (tip 1 sau tip 2) existent înainte sau diagnosticat în timpul sarcinii și în 84% diabet zaharat gestațional (GDD) [1] .
GZD este asociat cu o incidență mai mare a nașterilor prin cezariană, distocie a umărului, traume la naștere, hipertensiune în timpul sarcinii și o incidență mai mare a T2 ulterioară.
Morbiditatea perinatală și neonatală sunt, de asemenea, în creștere, la fel ca și probabilitatea ca nou-născutul să dezvolte obezitate și diabet în viața ulterioară. Având în vedere efectele adverse asupra rezultatului sarcinii, rolul său epigenetic în creșterea riscului de apariție a diabetului și a bolilor cardio-metabolice, a morbidității crescute a acestor femei însărcinate pentru diabetul de tip 2 și BCV, ar trebui acordată o atenție mai mare la nivel global prevenirii, screeningului, diagnosticului și tratamentul hiperglicemiei în timpul sarcinii. Ca răspuns, Federația Internațională de Ginecologie și Obstetrică (FIGO) reunește o echipă internațională de experți, care în 2015 a dezvoltat și a propus un document ca standard global pentru diagnostic, tratament și comportament de îngrijire la femeile cu GPD.
Clasificarea hiperglicemiei în sarcină și definirea GZD
Conform celor mai recente recomandări FIGO, hiperglicemia detectată pentru prima dată în timpul sarcinii trebuie clasificată ca Diagnostic al sarcinii (DIP) sau GPD [2]. .
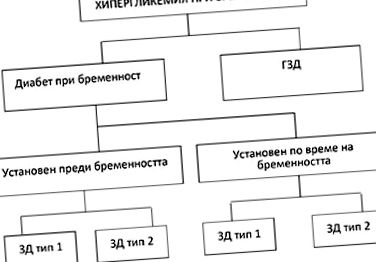
Diabetul sarcinii poate fi preexistent sau diagnosticat în timpul sarcinii. Indiferent de momentul de debut, acesta poate fi ZD1 sau ZD2 (Fig. 1). Diabetul zaharat în timpul sarcinii este de fapt hiperglicemie, detectată pentru prima dată în orice moment din timpul sarcinii și care îndeplinește criteriile de diagnostic pentru diabetul zaharat la femeile care nu sunt însărcinate ale OMS. Aceste criterii sunt: glucoza plasmatică în repaus alimentar ≥7,0 mmol/l și/sau glucoza plasmatică la 2 ore de OGTT≥11,1 mmol/l sau glucoza plasmatică accidentală ≥11,1 mmol/l asociată cu semne clinice sau simptome ale diabetului [3]. Deși diabetul diagnosticat pentru prima dată în timpul sarcinii poate fi de tip 1 sau de tip 2, diagnosticul de diabet de tip 2 este mai probabil. În comparație cu GZD, diabetul în timpul sarcinii este mai probabil să apară mai devreme, în primul trimestru.
GPD este prin definiție hiperglicemie detectată în timpul screening-ului (de obicei între 24 și 28 de săptămâni), care nu îndeplinește criteriile de diagnostic pentru diabet în timpul sarcinii. De obicei, este diagnosticat mai târziu în timpul sarcinii și are hiperglicemie mai ușoară.
Principalele diferențe dintre cele două încălcări sunt legate de:
- Ora apariției: în fiecare, incl. iar în primul trimestru la diabet în timpul sarcinii și cel mai adesea după 24 g. la GZD.
- Gradul de hiperglicemie: mai pronunțat în diabetul gestațional și care nu îndeplinește criteriile pentru diabet în populația generală pentru GPD.
- Diabetul zaharat legat de sarcină include și diabetul zaharat legat de sarcină și hiperglicemia datorată altor cauze, altele decât diabetul.
Epidemiologia GZD
Diabetul sarcinii și GDD se numără printre complicațiile frecvente ale sarcinii. În ultimii ani, a existat o creștere a incidenței GPD, similar cu toleranța la glucoză, obezitatea și
Diabetul de tip 2 la populația generală. În plus, incidența prediabetului și diabetului este în scădere, în timp ce vârsta nașterii în țările dezvoltate este în creștere. Creșterea supraponderalității și a obezității la femeile aflate la vârsta fertilă crește riscul de a dezvolta GPD. Frecvența GZD la scară globală variază foarte mult din cauza diferențelor etnice. Frecvența GPD variază între 1-28% [1]. Potrivit Federației Internaționale a Diabetului (IDF), 16,8% din nașterile vii au antecedente de hiperglicemie maternă. În 84% din aceste cazuri se referă la GZD (Fig. 1) [1] .
Figura 1: Hiperglicemia în sarcină (adaptat de la M. Hod și alții, inițiativa FIGO privind diabetul zaharat gestațional: un ghid pragmatic pentru diagnostic, management și îngrijire, International Journal of Gynecology and Obstetrics) [2]
Factori de risc pentru GZD
Conform literaturii, factorii de risc pentru GZD sunt etnici și factori materni, cum ar fi vârsta mai mare, multiplicitate, supraponderalitate sau obezitate, creștere excesivă în greutate în timpul sarcinii, statură scurtă, sindromul ovarului polichistic, istoric familial. sarcină (avort, naștere mortală), macrosomie, antecedente de GZD în sarcina anterioară, preeclampsie, sarcină multiplă [4,5] .
Practica arată că puțin peste jumătate dintre femeile cu GPD au unul sau mai mulți factori de risc, ceea ce susține teza screeningului universal al tuturor femeilor însărcinate [6]. .
Fiziopatologia GZD
Sarcina provoacă modificări metabolice care asigură implantarea și dezvoltarea intrauterină de la concepție până la naștere. Fătul primește un aport continuu de substanțe nutritive, care se realizează de către unitatea fetoplacentară, secreția de hormoni și mediatori metabolici care creează rezistență fiziologică la insulină și modifică metabolismul glucidic, lipidic și proteic al mamei. Ca răspuns la creșterea rezistenței la insulină, secreția de insulină maternă crește și se menține euglicemia. Acest lucru se realizează cu costul unor niveluri mai ridicate de insulină și a scăderii zahărului din sânge, comparativ cu femeile care nu sunt însărcinate.
Rezistența la insulină continuă să crească și atinge un nivel stabil în jurul celei de-a 24-a săptămâni de gestație. În timp ce pancreasul matern asigură o producție și secreție adecvată de insulină, hiperglicemia nu este atinsă. Când cerințele crescânde de pancreas din cauza rezistenței crescute la insulină depășesc capacitatea sa, apare hiperglicemia. Acest lucru explică de ce femeile cu rezistență la insulină susceptibilă (supraponderalitate, obezitate, creștere excesivă în greutate în timpul sarcinii, sindromul ovarului polichistic, prediabet sau sindrom metabolic) sau cele cu capacitate redusă de producție și secreție de insulină (rezistență scăzută la insulină) subdezvoltate sau afectate de un proces patologic pancreas) sunt predispuse la dezvoltarea GZD.
Boală fetală și maternă asociată cu GZD
GZD este asociat cu o incidență crescută a avorturilor spontane, nașteri premature, cezariane, traume la naștere, tulburări hipertensive legate de sarcină, cum ar fi preeclampsie și hipertensiune gestațională, tromboembolism, hidramnios, infecții ale tractului urinar, dezvoltare ulterioară a diabetului de tip 2 și insuficiență cardiacă. boli, dezvoltarea GZD în următoarea sarcină.
Morbiditatea perinatală și neonatală sunt, de asemenea, crescute [7]:
- Malformații congenitale necromozomiale.
- Macrosomia.
- Distocia umărului și alte leziuni legate de naștere.
- Moarte.
- Sindromul de detresă respiratorie.
- Cardiomiopatia.
- Hipoglicemie.
- Hipocalcemie neonatală.
- Policitemia și hiperbilirubinemia.
Consecințele pe termen lung pentru făt includ un risc crescut de obezitate, sindrom metabolic, hipertensiune arterială, alterarea metabolismului glucozei sau diabet în viața ulterioară [7]. .
Screeningul și diagnosticul GPD au fost un subiect de discuție pentru organizațiile profesionale din domeniul sănătății și profesionale în ultimii 10 ani. În practică, chiar și societățile endocrine, ginecologice și diabetice din diferite țări folosesc adesea protocoale diferite care reduc valorile de diagnostic pentru GPD. Numeroasele criterii utilizate în diferite țări și studii sunt motivul pentru incomparabilitatea rezultatelor și incapacitatea de a pune în aplicare recomandările făcute de diferite echipe.
În 2010, Asociația Internațională a Diabetului în Grupurile de Studiu pentru Sarcină (IADPSG) a propus valori limită consensuale pentru glucoză în post, glucoză la 1 și 2 ore într-un test oral de toleranță la glucoză (OGTT) cu 75 g glucoză. Aceste criterii au fost adoptate, dar și adaptate de OMS și Asociația Americană a Diabetului (ADA) [8-10] .
În afară de problema clară cu diferitele valori ale limitei de glucoză plasmatică, lipsa unui algoritm unificat pentru screening și diagnostic de GPD este un obstacol consecvent și la fel de mare pentru îngrijirea eficientă la acești pacienți. Protocolul ideal pentru diagnosticul GPD este încă subiectul discuției.
Screening pentru GZD
În Europa, în prezent se preferă screening-ul selectiv/țintit pentru GPD la femeile cu risc. Un exemplu în acest sens este Toronto Tri-hospital Gestational Diabetes Project, care oferă un sistem de notare a factorilor de risc și de monitorizare ulterioară [11]. FIGO recomandă cu tărie screeningul selectiv universal pre-țintit pe baza factorilor de risc. Această abordare este relevantă în special în țările cu venituri mici și medii, unde 90% din cazurile de GPD sunt detectate în acest fel, datorită nivelului scăzut de educație și a cunoștințelor populației despre factorii de risc.
Recomandările actuale de screening pentru CPD includ:
- Se recomandă ca toate femeile însărcinate să fie testate pentru hiperglicemie în timpul sarcinii utilizând un OGTT într-o singură etapă, cu 75 g de glucoză, în conformitate cu recomandările actuale IADPSG/IDF/OMS.
- Se recomandă ca toate țările și organizațiile lor profesionale să promoveze și să adapteze strategii pentru a asigura screening-ul universal pentru GPD la toate femeile gravide.
Criterii de diagnostic
Diagnosticul diabetului gestațional se bazează pe criteriile OMS din 2013 [12], conform cărora criteriul diagnosticului este pozitivitatea:
- Valoarea glucozei plasmatice la jeun ≥7,0 mmol/l.
- Valoarea glucozei plasmatice la 2 ore de OGTT ≥11,10 mmol/l.
- Valoarea glucozei plasmatice măsurată aleatoriu ≥11,10 mmol/l și prezența unei clinici de diabet.
Pe lângă aceste criterii, ADA recomandă și determinarea hemoglobinei glicate HvA1c, criteriul fiind o valoare ≥6,5%, confirmată de două ori [13]. .
Diagnosticul GZD la recomandarea FIGO urmează criteriile IADPSG (2010) și OMS (2013), conform cărora criteriul pentru diagnostic este pozitivul unuia sau mai multor rezultate următoare atunci când se efectuează un OGTT cu o singură etapă cu 75 g de glucoză la efectuarea unui studiu de rutină între 24 și 28 g. sau în orice alt moment al sarcinii [2,12,13]:
- Valoare glucoză plasmatică în repaus alimentar 5,1-6,9 mmol/l.
- Valoarea glucozei plasmatice la 1 oră de OGTT ≥10 mmol/l.
- Valoarea glucozei plasmatice la 2 ore de OGTT între 8,5-11 mmol/l.
Recomandări și cerințe pentru testarea în laborator [2]
Se recomandă ca diagnosticul GPD să se facă după determinarea parametrilor de laborator în laboratoarele acreditate, după prelevarea corectă și transportul plasmei venoase.
FIGO recomandă utilizarea glucometrelor calibrate cu plasmă pentru a măsura glucoza plasmatică în unitățile de asistență primară din țările cu venituri mici. Acesta din urmă este considerat de preferat, având în vedere imposibilitatea stocării și transportului adecvat al probelor la laboratoarele centrale din aceste țări.
FIGO recomandă ca toate laboratoarele să mențină și să documenteze un standard de bun control intern și extern de laborator.
- Pepene verde în diabet
- Strugurii reduc riscul de cancer și diabet Noutăți
- Dieta pentru slăbit pentru diabetici, Remedii naturale pentru diabet
- Ziarul Vindecător; FORMAREA PUTEREA ESTE UTILĂ ÎN DIABET
- Candidoza fungică în timpul sarcinii