Ateroscleroza este o boală în care interiorul arterelor de tip elastic (arterele coronare, arterele creierului, aorta etc.) se caracterizează prin focare multiple de îngroșare în intima, numite plăci aterosclerotice. Inițial, în general, nu există simptome. În cazurile severe, poate duce la boli coronariene, accident vascular cerebral, boli arteriale periferice sau probleme renale, în funcție de arterele afectate. Simptomele, dacă apar, de obicei nu încep până la vârsta mijlocie.
Formarea plăcilor aterosclerotice este un proces lung și continuu, care începe din copilărie odată cu apariția aportului de grăsime animală, progresează continuu în faza subclinică și se manifestă clinic la vârstă medie și înaintată. Ateroscleroza este un proces secundar de boli metabolice, genetice asociate cu hipercolesterolemie și în special cu lipoproteine cu densitate mică - LDL. Clinica aterosclerozei este determinată în principal de stenoza lumenului arterial.
Principalii factori de risc pentru apariția ateroscleroza sunt:
- hiperlipidemie sub formă de hipercolesterolemie, hipertrigliceridemie, hiperlipoproteinemie
- hipertensiune
- istorie de familie
- fumat
- Diabet
- dietă nesănătoasă
Procesul aterosclerotic nu este pe deplin înțeles. Ateroscleroza este inițiată de procese inflamatorii în celulele endoteliale ale peretelui vascular asociat cu particule de lipoproteine cu densitate mică (LDL) reținute. Această retenție poate fi cauza, efectul sau ambele, ale procesului inflamator de bază. Conceptul unui rol declanșator în aterogeneza endoteliului activat sau deteriorat al peretelui arterial este în prezent adoptat. Procesul de ateroscleroza trece prin mai multe etape:
- leziuni endoteliale
- adeziunea celulelor sanguine la peretele vasului
- diapedeză a monocitelor și a macrofagelor activate
- acumularea intimă de monocite/celule spumante macrofage
- activarea factorilor de creștere de către peretele muscular neted
Aterogeneza este procesul de dezvoltare a plăcilor ateromatoase. Se caracterizează prin remodelarea arterelor care duc la acumularea subendotelială de substanțe grase numite plăci. Acumularea plăcii ateromatoase este un proces lent dezvoltat de-a lungul câtorva ani printr-o serie complexă de evenimente celulare care au loc în peretele arterial și ca răspuns la diverși factori circulanți vasculari locali. O ipoteză recentă sugerează că, din motive necunoscute, leucocitele, cum ar fi monocitele sau bazofilele, încep să atace endoteliul lumenului arterial din mușchiul inimii.
Inflamația ulterioară duce la formarea plăcilor ateromatoase în intima tunicăi arteriale intime, o zonă a peretelui vasului situată între endoteliu și tunică. Majoritatea acestor leziuni sunt formate din exces de acizi grași, colagen și elastină. Inițial, odată cu creșterea plăcilor, numai îngroșarea pereților are loc fără îngustare. Stenoza este un eveniment tardiv care nu poate apărea niciodată și este adesea rezultatul rupturilor recurente ale plăcii și al reacțiilor de vindecare, nu doar a procesului aterosclerotic în sine.
Disfuncția endotelială joacă un rol primordial în aterogeneză. Disfuncția endotelială este un proces cumulativ de permeabilitate endotelială crescută, scădere a tromborezistenței, tendință crescută de aderență a elementelor de formă sanguină. La rândul său, hipercolesterolemia este o etapă în așa-numita fază biochimică în formarea plăcii aterosclerotice. Precede disfuncția endotelială, dar este prezentă și în etapele tardive ale aterogenezei.
Odată cu creșterea nivelului de lipoproteine cu densitate scăzută, există o creștere a moleculelor de colesterol în membranele celulelor endoteliale ale peretelui arterial, creșterea raportului colesterol/fosfolipid și modificări structurale ale celulelor endoteliale - celulele devin mai rigide și vâscoase, creșterea intercelulară este permeabilitatea la componentele plasmatice, inclusiv moleculele de colesterol. Procesul formează un cerc vicios, care adâncește disfuncția endotelială și începe depunerea lipidelor subendoteliale.
Afectarea endotelială duce la o tendință crescută ca elementele sanguine să adere la peretele endotelial. Monocitele sunt depuse subendotelial, unde sunt transformate în macrofage. Factorii chimiotactici din peretele arterial sunt activați temporar, ducând la migrarea directă a monocitelor subendotelial. Lipoproteinele cu densitate scăzută au ele însele proprietatea de a atrage macrofage și de a încetini progresul acestora, favorizând astfel reținerea macrofagelor în zonele cu o leziune a peretelui arterial. În condițiile de dezechilibru astfel create, macrofagele sunt alimentate cu un număr mai mare de receptori necesari pentru recunoașterea și asimilarea lipoproteinelor oxidate cu densitate mică. Macrofagele se transformă în celule de spumă, încep să producă factori de creștere.
Celulele musculare netede din stratul mediu al peretelui arterial migrează spre interior și sunt situate subendotelial sub acțiunea factorului de creștere derivat din trombocite și a factorului de creștere transformator sintetizat de celulele endoteliale activate și macrofage. Migrarea celulelor musculare netede are loc mai ales în pete de grăsime în locuri supuse stresului hemodinamic, cum ar fi ramurile arteriale. Începe producția de elastină și colagen și formarea plăcii aterosclerotice. Celulele musculare netede sunt transformate în celule secretoare. Matricea țesutului conjunctiv sintetizat de acestea separă nucleul lipidic necrotic de circulație. În procesul de creștere a plăcii, se sintetizează vase proprii, dar aceste vase au tendința de rupere și hemoragie în placă.
Microhemoragiile duc la depunerea hemosiderinei și fibrinei în placă. Sub acțiunea osteopontinei și osteocalcinei, începe depunerea de calciu. Calcificarea se formează între celulele musculare netede vasculare ale stratului muscular înconjurător, în special în celulele musculare adiacente ateromelor și pe suprafața plăcilor și țesuturilor ateromice. În timp, pe măsură ce celulele mor, acest lucru duce la depuneri extracelulare de calciu între peretele muscular și exteriorul plăcilor ateromatoase. Cu placa ateromatoasă, care interferează cu reglarea depunerii de calciu, se acumulează și cristalizează.
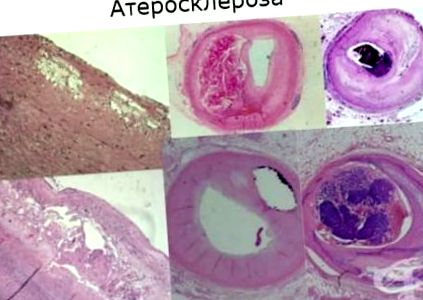
Deși arterele nu sunt de obicei examinate microscopic, se pot distinge două tipuri de plăci ateromatoase:
Progresia plăcilor aterosclerotice se desfășoară de zeci de ani. Nu toate petele de grăsime progresează către placa aterosclerotică, dar odată cu apariția elastinei, a producției de colagen și a migrării celulelor musculare netede, plăcile cresc.
Plăcile instabile sunt plăci cu un nucleu necrotic lipidic mare, abundență de monocite și limfocite și țesut conjunctiv redus. Nu provoacă stenoză, dar au tendința de rupere. Ruptura se datorează proteinazelor secretate de celulele de spumă, care descompun matricea țesutului conjunctiv. Acest lucru creează condiții pentru apariția fisurilor - fisuri și ruperea capacului fibros subțire. Contactul cu conținutul trombogen al plăcii cu sânge circulant duce la formarea rapidă a trombului și ocluzia parțială sau completă a vasului.
La baza plăcii aterosclerotice se află cantități mari de esteri ai colesterolului sub formă de cristale emanate atât din lumenul vasului, cât și din degenerarea celulelor de spumă. Etapa finală în formarea plăcii aterosclerotice este capilarizarea acesteia, astfel procesul de curățare a vasului devine ireversibil.
Creșterea plăcii are loc în direcția de la lumen la adventitia, astfel încât diametrul vasului crește, dar diametrul lumenului este păstrat și fluxul sanguin nu este redus. Îngustarea navei are loc atunci când acoperă mai mult de 40% din navă.
Deși procesul de ateroscleroza tinde să fie încet progresiv de-a lungul deceniilor, de obicei rămâne asimptomatic până la ulcerarea plăcii ateromatoase, ducând la coagularea imediată a sângelui la locul ulcerului ateromatos. Acest lucru duce la o cascadă de evenimente care determină mărirea cheagului, care poate împiedica rapid circulația sângelui. Blocarea completă duce la ischemie musculară (inimă) miocardică și leziuni. Acest proces este cunoscut sub numele de infarct miocardic.
Rupturile recurente ale plăcii care nu duc la închiderea completă a lumenului vasului, combinate cu coagularea la rupere și un răspuns terapeutic pentru stabilizarea cheagului, este procesul prin care se produc cele mai multe stenoze în timp. Zonele stenotice tind să devină mai stabile în ciuda ratei crescute a fluxului sanguin cu aceste îngustări.
Patoanatomic, modificările vasculare aterosclerotice sunt leziuni focale localizate în intimul arterelor elastice și musculare mari și mijlocii. Există în principal trei tipuri de leziuni:
- pete lipidice
- leziune gelatinoasă
- leziuni aterosclerotice complicate
Petele lipidice sunt un stadiu incipient în aterogeneză. Macroscopic, acestea sunt pete gălbui și dungi în intima arterială de până la 1,5 cm lungime, care ies din suprafața înconjurătoare, dar nu obturează (înfundă) lumenul. Microscopic, acestea sunt compuse în principal din complexe de monocite/macrofage care fagocită o cantitate mare de colesterol. Odată cu persistența celulelor de spumă, se adaugă fibre musculare netede, care pot conține și lipide - celule de spumă miogene.
Leziunea gelatinoasă este un alt tip de leziune aterosclerotică timpurie. Microscopic, există o acumulare a unei cantități mari de matrice extracelulară bogată în glucozaminoglicanii și macrofage. Celulele musculare netede nu sunt în număr mare.
Leziunea aterosclerotică complicată apare din cauza depunerii de săruri de calciu, formarea de fisuri pe placă, tromboză pe plăci ulcerate, sângerări în placă. Acest lucru creează condiții pentru instabilitatea posterului.
- Top 10 alimente pentru protejarea împotriva obiectelor aterosclerozei
- Patologia bolii Crohn
- IX Conferință științifică "Aspecte contemporane în patologia cardiovasculară" Bulgarian Cardiac și
- IV Conferință științifică a BASA „Aspecte contemporane în patologia cardiacă și vasculară” bulgară
- Angiomiolipom renal Patologie