Prof. Dr. Maria Mitkova Orbetsova
Clinică/Departamentul de endocrinologie și boli metabolice, Spitalul Universitar „St. Georgi ”, MF, MU-Plovdiv
Asociația Americană a Diabetului (ADA) și Asociația Europeană pentru Studiul Diabetului (EASD) și-au actualizat în decembrie 2019 recomandările pentru gestionarea hiperglicemiei în diabetul zaharat (DM) din 2018, pe care s-au bazat Recomandările pentru o bună practică clinică în diabet zaharat al Societății bulgare de endocrinologie. Modificările sunt dictate de rezultatele unor mari studii clinice privind efectele cardiovasculare ale medicamentelor care scad glucoza, publicate în 2019. Modificările importante includ:
- Inițierea tratamentului cu agonist al receptorului GLP-1 (peptidă de tip glucagon-1) sau inhibitor SGLT2 (cotransportor de sodiu-glucoză) la persoanele cu diabet zaharat de tip 2 cu risc cardiovascular ridicat, indiferent de nivelurile bazale sau ținta individualizată pentru hemoglobina glicată HbA1c) la reduce evenimentele cardiovasculare adverse majore (MACE), spitalizările pentru insuficiență cardiacă (IC), moartea cardiovasculară sau progresia bolii renale cronice (CKD);
- Agoniștii receptorilor GLP-1 sunt luați în considerare și la pacienții cu diabet de tip 2 fără boli cardiovasculare stabilite (BCV), dar cu indicatori specifici de risc cardiovascular ridicat.
- Inhibitorii SGLT2 sunt recomandați la persoanele cu diabet zaharat de tip 2 și CH, în special la cei cu CH cu fracție de ejecție redusă, pentru a reduce spitalizarea MACE, HF, mortalitatea BCV și la persoanele cu diabet zaharat de tip 2 și BCK (eGFR 30 până la ≤60 ml/min/1,73m2 sau raport albumină-creatinină urinară> 30 mg/g, în special> 300 mg/g) pentru a preveni progresia CKD, HF, spitalizările MACE și mortalitatea BCV.
Cuvinte cheie: diabet zaharat de tip 2, agenți care scad glucoza, recomandări, boli cardiovasculare, boli renale cronice
Tratamentul diabetului zaharat de tip 2 (DM) urmărește nu numai realizarea unui control metabolic optim al bolii, ci pe termen lung și prevenirea apariției sau întârzierii dezvoltării complicațiilor tardive micro și macrovasculare pentru a crește speranța de viață cu bună calitate a persoanelor afectate. Aceste obiective necesită menținerea unui control bun al zahărului din sânge, al parametrilor lipidici și al tensiunii arteriale pentru gestionarea riscului cardiovascular, care poate fi atins numai prin îngrijirea și monitorizarea periodică și țintită a pacienților și asigurarea cooperării active din partea lor și consolidarea angajamentului acestora prin desfășurarea unei instruiri adecvate și exercitarea autocontrolului continuu.
În ultimii ani, consensul internațional cu privire la gestionarea hiperglicemiei în diabetul de tip 2 a avut ca scop individualizarea tratamentului și a obiectivelor controlului glicemic pe baza considerării factorilor de către pacienți - caracteristici personale, capacități și preferințe [1-3]. În același timp, industria farmaceutică oferă deja o gamă mult mai largă de medicamente antidiabetice orale și parenterale sub formă de preparate mono și combinate, incl. noi clase de medicamente cu diverși reprezentanți, care pe lângă controlul hiperglicemiei au o serie de efecte pleiotrope asupra controlului general al bolii și al complicațiilor acesteia.
De asemenea, au existat o mulțime de date din studii clinice extinse privind eficacitatea, siguranța și efectele secundare ale agenților antidiabetici, pe de o parte. Toate acestea au ajutat la punerea în aplicare a strategiei moderne de personalizare a tratamentului la persoanele cu diabet zaharat de tip 2 în diagnosticul și adaptarea în cursul bolii și a complicațiilor și comorbidităților sale.
În 2018, Asociația Americană a Diabetului (ADA) și Asociația Europeană pentru Studiul Diabetului (EASD) au propus orientări orientate și centrate pe pacient pentru gestionarea hiperglicemiei în diabetul de tip 2 [2], pe care se recomandă recomandările pentru o bună practică clinică. în diabetul zaharat al Societății bulgare de endocrinologie, emis în octombrie 2019 [4]. La sfârșitul lunii decembrie 2019, recomandările ADA și EASD au fost actualizate, cu cele mai importante modificări referitoare la localizarea agoniștilor receptorilor GLP-1 (peptidă de tip glucagon-1) și a inhibitorilor SGLT2 (cotransportor de sodiu-glucoză 2) în cu diabet zaharat de tip 2, purtători cu risc cardiovascular crescut [5]. Modificările au fost determinate de cele mai recente rezultate din studiile clinice majore publicate în 2019 privind efectele cardiovasculare ale agenților care scad glucoza, în special dulaglutidul agonist al receptorului GLP-1 din studiul REWIND (Cercetarea evenimentelor cardiovasculare cu o incretină săptămânală în diabet - studiu de evenimente cardiovasculare cu incretină săptămânală în diabet) [6].
Inițierea tratamentului pentru diabetul zaharat de tip 2
Înainte de a trece la aplicarea algoritmilor pentru tratamentul medical al hiperglicemiei în diabetul de tip 2, este necesar să subliniem că diagnosticul bolii ar trebui reevaluat și, prin urmare, a schimbat stilul de viață al persoanelor afectate. Aceștia trebuie să urmeze o pregătire specializată, să poată efectua o auto-monitorizare regulată, să aibă anumite niveluri de zahăr din sânge și hemoglobină glicată (HbA1c), o dietă bine stabilită, recomandări pentru o activitate fizică adecvată, limitarea consumului de alcool și renunțarea la fumat [1 -5 ] .
Tratamentul cu agenți antidiabetici non-insulinici orali și injectabili în diabetul de tip 2 este inițiat la niveluri de glucoză plasmatică venoasă în post> 6,1 mmol/l și HbA1c> 7,0% cu o modificare a stilului de viață corespunzătoare [2-5] .
Clasele de medicamente (altele decât preparatele de insulină) utilizate pentru tratarea hiperglicemiei în diabetul de tip 2 sunt următoarele [4,5]:
- Biguanide (metformin).
- Secretagogi de insulină (SUP, meglitinide).
- Tiazolidindione (pioglitazonă, rosiglitazonă).
- Inhibitori de alfa-glucozidază (acarboză, miglitol).
- Inhibitori DPP-4 (sitagliptin, vildagliptin, linagliptin, saxagliptin, alogliptin).
- Agoniști ai receptorului GLP-1:
- Mimetice GLP-1 (exenatidă, exenatidă LAR, lixisenatidă).
- Analogi GLP-1 (liraglutidă, dulaglutidă, semaglutidă, albiglutidă).
- Inhibitori SGLT2 (dapagliflozin, empagliflozin, canagliflozin, ertugliflozin).
Metformina rămâne medicamentul ales în tratamentul diabetului de tip 2 în conformitate cu societățile endocrinologice, cu excepția cazurilor de intoleranță sau contraindicații pentru utilizarea acestuia. Se prescrie imediat după diagnosticul bolii.
Dacă metformina nu poate fi administrată, trebuie aleasă o altă injecție orală sau non-insulină. Dacă metformina singură nu atinge și menține nivelurile țintite de HbA1c pentru o perioadă de 3 luni, ar trebui adăugat un al doilea agent oral sau injectabil [2-5]. .
La niveluri bazale mai ridicate de HbA1c (1,5% peste țintă) pentru a obține un control glicemic mai rapid, se poate începe direct cu o combinație de două medicamente. Dacă combinația a două preparate nu realizează controlul glicemic dorit, se adaugă un al treilea, selectând preparate cu mecanisme de acțiune diferite și complementare [2-5] .
Când efectul agenților orali în combinație dublă/triplă este epuizat, se recomandă includerea terapiei prin injecție - agonist al receptorului GLP-1 sau insulină. La pacienții cu hiperglicemie severă (zahăr din sânge> 17 mmol/l sau HbA1c≥10,0-12,0%), insulina poate fi inclusă la momentul inițial. Utilizarea insulinei este obligatorie în prezența manifestărilor catabolice și a cetonuriei, iar după stabilizarea afecțiunii este posibilă întreruperea insulinei și trecerea la medicamente antidiabetice non-insulinice. De obicei, dacă este necesară terapia cu insulină, se începe o doză mică de insulină bazală (analogul insulinei) - 0,1-0,2 U/kg greutate corporală sau 10 U/zi, urmată de titrarea dozei până la atingerea obiectivelor de glucoză în repaus. Metformina poate fi continuată împreună cu insulina, se pot adăuga inhibitori DPP-4 și inhibitori SGLT2 [2-5] .
La pacienții care nu ating obiectivele de control glicemic cu o combinație de insulină bazală și agenți orali, terapia poate fi intensificată pentru a include agoniști ai receptorilor GLP-1 sau insulină prandială. De asemenea, au fost dezvoltate preparate combinate de agonist al receptorului GLP-1 și analog de insulină bazală (lixisenatidă/glargină, liraglutidă/degludecă). Acoperirea optimă a necesităților de insulină prandială se realizează cu un regim bazal-bolus, inclusiv adăugarea unei insuline cu acțiune rapidă/analog la insulina bazală. Se ia în considerare o abordare treptată cu o adăugare inițială a unei singure injecții pre-prandiale de insulină înainte de masă, rezultând cea mai mare creștere a glicemiei postprandiale, urmată de adăugarea unei a doua și a treia injecții de insulină/analog cu acțiune rapidă, respectiv. Regimul de amestecuri de insulină (analog) în două sau trei aplicații pe zi este, de asemenea, utilizat la unii pacienți [2-5] .
Principiile de alegere a agenților terapeutici în grupurile țintă de pacienți cu diabet zaharat de tip 2
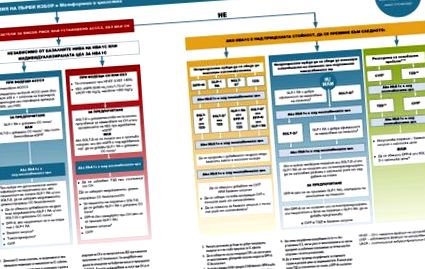
Alegerea medicamentului care trebuie adăugat mai întâi la metformină care are nevoie de terapie dublă sau de a fi o alternativă se bazează pe caracteristicile clinice individuale ale pacientului - prezența bolilor cardiovasculare aterosclerotice (ACCC), insuficienței cardiace (IC), insuficienței renale cronice boli (CKD), risc crescut de efecte secundare adverse (hipoglicemie, creștere în greutate, manifestări gastro-intestinale, fracturi osoase etc.), tolerabilitate, cost, oportunități și preferințe [2-5] (Fig. 1).
La pacienții cu ACCC stabilit conform consensului din 2018-2019 [2-4], pe baza datelor dintr-o serie de studii clinice, a fost confirmată includerea agoniștilor receptorilor GLP-1 cu beneficii cardiovasculare dovedite (studii ELIXA, LEADER, SUSTAIN -6, EXSCEL, HARMONY etc.) [7-11] și/sau inhibitori SGLT2 cu beneficii cardiovasculare dovedite în filtrarea glomerulară adecvată (studii cu empagliflozin, canagliflozin, dapagliflozin) [12-19] .
La pacienții cu IC sau CKD principal, se preferă inhibitorul SGLT2 cu reducere dovedită a IC și/sau progresia CKD (empagliflozin, canagliflozin, dapagliflozin) cu filtrare glomerulară adecvată. În caz de intoleranță sau contraindicații la inhibitorul SGLT2 sau filtrare glomerulară inadecvată, este preferat un agonist al receptorului GLP-1 cu beneficii cardiovasculare dovedite (liraglutidă> semaglutidă> exenatidă LAR; dulaglutidă).
În studiul REWIND, care a durat mai mult (în medie 5,4 ani) decât cele similare, dulaglutida săptămânală a fost utilizată și într-o proporție mare (68,5%) de persoane cu diabet de tip 2 cu risc cardiovascular ridicat, dar fără un GCC anterior. În REWIND, BCV anterioară a fost definită ca antecedente de infarct miocardic, accident vascular cerebral ischemic, angină instabilă cu modificări ECG, ischemie miocardică demonstrată prin imagistică sau teste de stres sau revascularizare coronariană, carotidă sau periferică. Evenimentele cardiovasculare adverse majore (MACE) au apărut în 2,7 pacienți-ani cu un raport risc (HR) de 0,88 (IÎ 95% 0,79, 0,99) în favoarea dulaglutidei. Riscul cardiovascular crescut a fost observat la pacienții cu vârsta ≥ 55 de ani cu stenoză coronariană, carotidă sau periferică (membrul inferior)> 50%, hipertrofie ventriculară stângă, rata calculată de filtrare glomerulară (eGFR) [6] .
Pe baza rezultatelor de mai sus, în ultima revizuire la sfârșitul lunii decembrie 2019, cu publicații ulterioare ale recomandărilor actualizate ale ADA și EASD la începutul anului 2020, tratamentul cu aceste două grupuri de medicamente la pacienții cu BCV sau cu risc crescut de astfel, după cum urmează [5]:
General
La persoanele cu risc crescut adecvate cu diabet de tip 2 stabilit, decizia de a iniția tratamentul cu un agonist al receptorului GLP-1 sau cu un inhibitor SGLT2 pentru a reduce spitalizarea MACE, HF, decesul cardiovascular sau progresia CKD ar trebui luată indiferent de valoarea inițială. HbA1c sau țintă individuală pentru HbA1c. În cazurile recent diagnosticate de diabet de tip 2, poate fi luată în considerare includerea terapiei combinate inițiale.
Recomandări pentru utilizarea agoniștilor receptorilor GLP-1
La persoanele cu diabet de tip 2 și ACCC stabilite (infarct miocardic, accident vascular cerebral ischemic, boală coronariană instabilă cu modificări ECG, ischemie miocardică sau revascularizare arterială) la care MACE este o amenințare majoră, nivelul de evidență a beneficiului cardiovascular este cel mai mare pentru BPL . -1 agoniști ai receptorilor.
Pentru a reduce riscul de MACE, agoniștii receptorilor GLP-1 sunt luați în considerare și la persoanele cu diabet de tip 2 fără BCV stabilită, dar cu indicatori de risc cardiovascular crescut, în special vârsta ≥55 ani cu stenoză coronariană, carotidă sau arterială periferică.> 50 %, hipertrofie ventriculară stângă, eGFR 30 mg/g, mai ales> 300 mg/g) nivelul dovezilor pentru beneficiile cardiovasculare este mai mare pentru inhibitorii SGLT2.
Inhibitorii SGLT2 sunt recomandați la persoanele cu diabet de tip 2 și IC, în special la cei cu HFrEF, pentru a reduce MACE, spitalizările pentru IC și mortalitatea prin BCV.
Inhibitorii SGLT2 sunt, de asemenea, recomandați pentru a preveni progresia CKD, spitalizările pentru IC, MACE și moarte cardiovasculară la persoanele cu diabet de tip 2 și CKD.
Pacienții cu ulcer la nivelul picioarelor sau cu risc crescut de amputare ar trebui tratați cu inhibitori SGLT2 numai după o evaluare atentă și luarea de decizii comune, cu discuții despre riscurile și beneficiile acestui grup de medicamente și pregătirea specifică în îngrijirea picioarelor și prevenirea amputării.
Modificări cu privire la celelalte subpopulații de diabetici de tip 2 (cu excepția ACCC, CKD sau CH) nu au avut loc în consensul actualizat și rămân ca și în cele anterioare, reflectate în Fig. 1 [5] .
Figura 1: Terapia care reduce glicemia pentru diabetul zaharat de tip 2: o abordare holistică (5)
Inhibitorii DPP-4, agoniștii receptorilor GLP-1, inhibitorii SGLT2 sau tiazolidindionele sunt preferați la pacienții cu necesitatea de a reduce riscul de hipoglicemie.
Agoniștii receptorilor GLP-1 cu o eficacitate bună pentru scăderea în greutate sau inhibitori SGLT2 sunt recomandați la pacienții cu nevoie de scădere în greutate sau scădere în greutate.
În cazurile în care costul tratamentului prescris este o problemă, EMS și tiazolidindionele vin în prim plan.
- Schimbare de paradigmă a chirurgiei metabolice pentru tratamentul diabetului de tip 2 Dr. Rosen Tușev
- CRITERII PENTRU CONDUCEREA TRATAMENTULUI INSULINEI LA PACIENȚII CU REVISTA DIABETES MELLITUS
- Tratamentul dislipidemiei în diabetul zaharat
- Tratamentul dintelui vaginal cu diabet zaharat
- Tratamentul boabelor de diabet