· Disconfort toracic, cel mai frecvent descris ca „presiune”, „opresiune”, „durere plictisitoare”, „arsură” sau „înjunghiere”
· Prezența modificărilor caracteristice ale ECG
· Creșterea biomarkerilor cardiaci
· Ecocardiografia detectează anomalii motorii cu grosimea peretelui ventricular conservat
· Prezentarea clinică atipică poate apărea la adulți, diabetici, alcoolici și femei
Infarctul miocardic acut este un sindrom clinic care se dezvoltă de la ocluzia arterei coronare cu moartea ulterioară a cardiomiocitelor în regiunea furnizată de artera blocată.
În funcție de mărimea arterei coronare ocluse sau de zona zonei infarctului, infarctul miocardic acut poate avea o prezentare clinică variabilă, de la necroză liniștită, mică până la o zonă mare de infarct care provoacă șoc cardiogen și eventual deces.
Riscul de a dezvolta infarct miocardic acut crește odată cu vârsta, fumatul, hipertensiunea, supraponderalitatea, dislipidemia, diabetul zaharat și la pacienții de sex masculin, precum și consumul necorespunzător (dieta dezechilibrată) și alcoolul. Aproximativ 90% din factorii de risc pentru dezvoltarea infarctului miocardic acut sunt factori de risc midificireum.
Criterii pentru prezența infarctului miocardic acut
Termenul „infarct miocardic acut” trebuie utilizat atunci când există dovezi ale necrozei miocardice în concordanță clinică cu ischemia miocardică existentă.
Dacă este disponibil oricare dintre următoarele, avem un infarct miocardic acut:
· Creșterea tipică a biomarkerilor cardiaci care favorizează necroza miocardică + cel puțin una dintre următoarele constatări
o Simptome ischemice
o Dezvoltarea valului Q patologic al ECG
o Modificări ECG sugestive de ischemie
o Constatări ecocardiografice sugestive de ischemie
o Identificarea trombilor intracoronarieni în timpul angiografiei
· Nou bloc femural stâng + simptome sugestive de ischemie miocardică
· Descoperire patologică folosind scintigrafie miocardică
· Tromboza standului stabilit angiografic
· Valorile patologice ale biomarkerilor cardiaci la pacienții cu bypass
Criterii pentru prezența unui infarct miocardic vechi
Unul dintre următoarele criterii satisface definiția unui infarct miocardic vechi:
· Dezvoltarea unei noi unde Q patologice stabilite pe ECG-uri seriale fără date clinice pentru ischemie miocardică acută
· Descoperiri imagistice pentru pierderea regională a miocardului vizibil/peretele subțiat sau pierderea contracțiilor miocardice/în absența unor cauze neischemice
· Constatări patologice în favoarea vindecării miocardului după ischemie/necroză precum: prezența blocului femural stâng; scanare miocardică tehnetică patologică sau creștere izolată a troponinei fără dovezi de ischemie acută sau fără echivalenți ischemici disponibili
Dezechilibrul prelungit între aportul de oxigen miocardic și cererea de oxigen miocardic duce la moartea cardiomiocitelor.
Ateroscleroza coronariană este o parte esențială a acestui proces fiziopatologic la majoritatea pacienților cu infarct miocardic acut. Boala ischemică a inimii progresează, de asemenea, prin etape de depunere grasă crescută în arterele coronare, dezvoltarea plăcilor coronare fibroase, care cresc treptat în dimensiune și duc la dezvoltarea obstrucției luminale, care la rândul său duce la dezvoltarea anginei în timpul exercițiului.
În orice stadiu al bolii coronariene, placa coronariană poate eroda, ulcera, rupe sau fisura, expunând țesuturile subendoteliale la substanțele din sângele circulant. Factorii procoagulanți, cum ar fi factorul tisular, inițiază procesul trombotic, care poate fi stimulat de insuficiența insuficientă a anticoagulanților, cum ar fi inhibitorul heparinei și factorului tisular și/sau activatorii fibrinolitici, cum ar fi activatorul plasminogen tisular, se dezvoltă în celulele endoteliale ale arterelor coronare.
În general vorbind, creșterile ST în ECG sunt observate în IMA transmurală mare. Infarctele mici, netransmurale, se descompun în prezența predominantă a trombilor plachetari, iar ocluziile sunt la nivelul arterelor coronare mici și în acest scenariu nu există creșteri ale segmentului ST.
Studii recente arată că inflamația joacă un rol major în ruperea plăcilor aterosclerotice, inclusiv a arterelor coronare.
Infarctul miocardic poate apărea și în arterele angiografice normale și se datorează embolilor: în endocardita infecțioasă, valvele artificiale sau în disecția arterei coronare (cel mai adesea la femeile gravide)/vasospasmul coronarian.
Infarctul miocardic acut poate fi cauzat de tromboza in situ, care se observă în varianta de angină sau abuz de cocaină. În aceste cazuri avem o combinație de vasospasm + disfuncție endotelială severă în zona vasospasmului. În intoxicația cu cocaină avem, de asemenea, un consum crescut de oxigen al miocardului, precum și un efect cardiotoxic direct al cocainei asupra inimii. Tromboza in situ poate apărea și la femeile care iau preparate care conțin estrogen, mai ales dacă sunt fumătoare.
Recunoașterea crescută este prezentă în prezent în ceea ce privește așa-numita „cardiomiopatie de stres”, care prezintă clinic diferite simptome și modificări ale ECG, incl. ST- creșteri + akinezie a segmentelor peretelui anterior și inferior și, eventual, vârful inimii/segmentul 17 al inimii/în absența bolii coronariene. Aici este adesea o suferință emoțională severă. Cu toate acestea, acesta este un diagnostic de excludere care trebuie făcut după angiografie. Cardiomiopatia de stres susține și prognosticează bine: funcția ventriculară este adesea complet restabilită.
Pe lângă blocajul arterelor coronare (scăderea aportului de oxigen), IMA se poate dezvolta atunci când există alte boli severe, cum ar fi: anemie severă, tromboembolism pulmonar, pneumonie, aritmii, șoc septic sau stres emoțional sever, care cresc consumul de oxigen al inimii. și/sau evocă un răspuns paradoxal al arterelor coronare și astfel se dezvoltă un infarct miocardic acut. Din fericire, infarctele nu au dimensiuni mari, adesea nu există creșteri ale ST și depresie + markeri cardiaci pozitivi pentru necroză.
Simptome și semne de infarct miocardic acut
Confuzia diagnostic apare în prezența pericarditei acute + infarct miocardic acut sau în prezența unui anevrism disecant al aortei toracice, care a dus la disecția coronariană!
Examenul fizic la pacienții cu infarct miocardic acut
Examenul fizic al pacienților cu infarct miocardic acut este un element critic în examinarea inițială a pacientului cu infarct. Constatările pot varia de la lipsa completă a patologiei fizice la șocul cardiogen.
La prima examinare pacientul poate fi impresionat de paloarea generală a pacientului, precum și de aspectul său bolnav, poate fi stresat sau prezent cu simptome vegetative: greață/vărsături și sau fără diaree + transpirație abundentă adesea disponibilă.
Este esențial să se determine dacă aritmia sau blocul cardiac sunt prezente, precum și tahicardia sinusală, care poate fi un precursor al șocului cardiogen, deoarece atunci este contraindicată utilizarea beta-blocantelor.
Detectarea hipertensiunii arteriale de înaltă calitate este o contraindicație pentru terapia fibrinolitică - trebuie controlată prin terapie antihipertensivă agresivă. Terapia fibrinolitică nu este eficientă în șocul cardiogen, dacă pacientul cade în pulsator aortic și/sau intervenție coronariană percutanată.
Trebuie să fim atenți dacă pacientul cu IAM nu are o creștere a presiunii venoase centrale, care se observă în principal în infarctul ventricular drept, dar și în infarctul inferior izolat. Este important să recunoaștem infarctul ventricular drept de la infarctul stâng, deoarece insuficiența ventriculară stângă necesită utilizarea diureticelor, iar insuficiența ventriculară dreaptă răspunde bine la utilizarea soluțiilor cristalide pentru a menține un nivel adecvat de umplere a ventriculului stâng.
Auscultația cardiacă este un element critic al examinării fizice a pacientului cu infarct miocardic acut - căutăm în primul rând prezența complicațiilor mecanice ale infarctului miocardic acut. Atât prolapsul valvei mitrale ischemice, cât și defectul interventricular pot provoca insuficiență cardiacă la pacienții cu IMA. Dacă detectăm un zgomot de fricțiune pericardic, avem de obicei un atac de cord care s-a dezvoltat cu câteva zile mai devreme. În defectul septal ventricular avem prezența murmurului pansistolic, iar în insuficiența cardiacă vom avea prezența S3. Este important să se identifice prezența stenozei aortice la pacienții cu IMA, deoarece aceasta duce la o schimbare a abordării terapeutice: de la fibrinoliză sau PCI la chirurgie cardiacă + înlocuirea simultană a valvei aortice.
Prezența fibrilației atriale (5-11% dintre pacienții cu fibrilație atrială au IMA) sau a valvei cardiace artificiale sugerează că IMA se poate datora embolilor coronarieni.
Următoarea este o măsurare a tensiunii arteriale a pacientului: diferențele dintre nivelurile tensiunii arteriale ale ambelor mâini vorbesc în favoarea disecției aortei toracice, ceea ce poate duce și la dezvoltarea IMA datorită ocluziei ostiumului arterei coronare sau disecției acestora . ÎN PREZENȚA DISECȚIEI, FIBRINOLIZA VĂ omoară PACIENTUL și este prin urmare contraindicată!
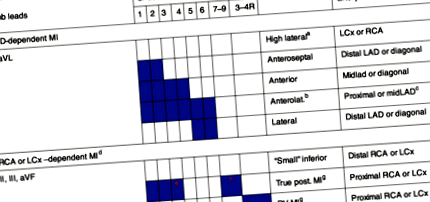
Electrocardiografie
Acesta este cel mai rapid test util pentru diagnosticarea pacienților cu infarct miocardic acut.
Pentru a diagnostica STEMI, creșterile ST trebuie să fie disponibile în două oportunități consecutive.
La toți pacienții cu OMI mai mică, trebuie efectuată o dextrocardiogramă (!) Pentru a dovedi infarctul ventricular drept.
În infarctul posterior cauzat de ocluzia arterei circumflexe, singurele modificări cu ECG standard pot fi reciproce, inclusiv undele Q reciproce în conductele inferioare. Și aici este obligatorie efectuarea unei daxtrocardiograme, în care cotele vor fi deja vizibile.
nonSTEMI poate avea o prezentare diferită a electrocardiogramei: depresiuni ST, egalizarea undei T sau pur și simplu inversarea undei T. Deoarece este dificil să se determine dacă modificările ECG observate mai întâi sunt noi sau vechi, ECG-urile seriale ar trebui efectuate pentru a vedea dinamica modificărilor.
La unii pacienți, până la 6 ore de la debutul infarctului miocardic acut, este posibil să nu existe modificări ale ECG, dar poate exista o clinică care să sugereze infarctul acut. Apoi, examinarea troponinei I de înaltă sensibilitate ne vine în ajutor, dacă nivelurile sale sunt normale la a 6-a oră după apariția simptomelor, putem respinge în siguranță diagnosticul de „infarct miocardic acut”.
Biomarcatori cardiaci
Pe site avem un articol separat dedicat acestui număr.
Trebuie remarcat faptul că revascularizarea cardiacă spontană va duce la creșterea rapidă a biomarkerilor cardiaci/1-2 ore după debutul simptomelor /.
În caz de urgență, majoritatea diagnosticelor de „infarct miocardic acut” se bazează pe clinică, modificări ECG și, eventual, biomarkeri cardiaci pozitivi. Atunci când clinica este contradictorie și neconvingătoare și/sau modificările ECG nu sunt demonstrative, ecocardiografia se efectuează de urgență - căutăm anomalii motorii pe pereții/septul ventricular. Ecocardiografia nu este necesară pentru STEMI, deoarece va întârzia terapia de reperfuzie.
Scopul terapiei este de a stabiliza pacientul, precum și de a păstra cât mai mult din miocard intact.
Terapia infarctului miocardic acut este împărțită în pre-spital/avem un articol separat despre acesta pe site/și terapie spitalicească, pe care o voi descrie mai jos. În unele regiuni ale lumii, fibrinoliza se începe în ambulanță, doar pe baza datelor ECG, dar cred că acest lucru este incorect, deoarece dacă avem/așa cum am spus mai sus/disecția aortei toracice, fibrinoliza va fi fatală pentru pacientul.
- Schimbarea dietei și a stilului de viață în algoritmul asistenței medicale în infarctul miocardic acut
- Infarct miocardic transmural acut al peretelui inferior ICD I21
- Infarct miocardic acut
- Infarctul miocardic transmural acut al peretelui anterior ICD I21
- Modul de viață se modifică după infarctul miocardic