Timp de un secol, nefroscleroza a fost atribuită hipertensiunii non-maligne și îmbătrânirii. Nefroscleroza hipertensivă a fost considerată de mult timp o cauză majoră a bolii renale în stadiul final. Acest lucru este valabil mai ales pentru negrii de origine africană, dar nu și pentru alte grupuri etnice. Termenul "nefroscleroza„este încă o modalitate ușoară de a clasifica un pacient cu insuficiență renală. Acest lucru duce la ignorarea posibilității nefropatiei complicate de hipertensiune și la a crede că controlul drastic al tensiunii arteriale poate încetini progresia către stadiul final al bolii renale.
Termenul de nefroscleroză hipertensivă a fost folosit în mod tradițional pentru a descrie un sindrom clinic caracterizat prin hipertensiune esențială pe termen lung, retinopatie hipertensivă, hipertrofie ventriculară stângă, proteinurie minimă și insuficiență renală progresivă. Majoritatea cazurilor sunt diagnosticate numai pe baza constatărilor clinice. De fapt, cea mai mare parte a literaturii privind nefroscleroza hipertensivă se bazează pe ipoteza că insuficiența renală progresivă la un pacient cu hipertensiune prelungită, proteinurie moderată și fără date care sugerează un diagnostic alternativ caracterizează nefroscleroza hipertensivă.
Lipsa unor criterii rigide pe care să se bazeze un diagnostic histologic și lipsa unei demonstrații clare că hipertensiunea arterială inițiază dezvoltarea insuficienței renale indică probabil că prevalența reală a nefrosclerozei hipertensive este supraevaluată. Rezultatele paradoxale ale creșterii incidenței insuficienței renale în ciuda terapiei antihipertensive mai largi și a reducerii evenimentelor hipertensive, cum ar fi accidentul vascular cerebral și bolile cardiovasculare, ridică întrebări cu privire la rolul cauzal al hipertensiunii arteriale în această boală.
După cum au raportat Zuccalà și Zucchelli (1996), o parte din confuzia din clasificarea nefrosclerozei hipertensive provine din utilizarea cuvântului „nefrosclerozaInventat cu aproape un secol în urmă de Theodor Fahr, nefroscleroza înseamnă literalmente „întărirea rinichilor.” În Statele Unite și Europa, termenii nefroscleroză hipertensivă, nefroscleroză benignă și nefroangioscleroză sunt adesea folosiți pentru a descrie aceeași stare clinică. efectele hipertensiunii, mai degrabă decât tulburarea clinică în cauză. Din păcate, modificările patologice nu sunt specifice insuficienței renale hipertensive și sunt observate la specimenele de biopsie renală ale pacienților normotensivi, în special cei cu vârstă înaintată sau cu diabet zaharat.
Nefroscleroza hipertensivă poate fi împărțită în două tipuri: benignă și malignă. Nefroscleroza benignă se referă la modificările renale care apar cel mai frecvent în asociere cu hipertensiunea prelungită. Se numește benign, deoarece progresează rar către insuficiență renală semnificativă clinic. Nefroscleroza malignă este rezultatul hipertensiunii arteriale severe cu tensiune arterială diastolică peste 130 mm Hg. Pacienții au, de obicei, antecedente de boli renale care au progresat până la a provoca hipertensiune arterială malignă.
Nu se cunosc cauze specifice ale nefrosclerozei hipertensive. O genă care predispune la afectarea hipertensivă a rinichilor a fost identificată la șobolani. Cu toate acestea, până în prezent nu a fost identificată la om o genă specifică legată hipertensivă. Identificarea corectă a genelor de susceptibilitate la nefroscleroza hipertensivă necesită o fenotipare precisă a nefrosclerozei hipertensive. Principalul obstacol în calea stabilirii unui fenotip fiabil al bolii este lipsa unor criterii clinice puternice pentru a o deosebi de alte boli de rinichi. Abordările genetice ale nefrosclerozei hipertensive necesită o examinare atentă a diagnosticelor clinice înainte de a atribui fenotipii pacienților studiați.
Sunt cunoscute două mecanisme fiziopatologice pentru dezvoltarea nefrosclerozei hipertensive. Un mecanism sugerează că cauza este ischemia glomerulară. Acest lucru apare ca urmare a hipertensiunii cronice, ducând la îngustarea arterelor preglomerulare și a arteriolelor, cu reducerea ulterioară a fluxului de sânge glomerular.
Alternativ, glomeruloscleroza poate apărea din cauza hipertensiunii glomerulare și a hiperfiltrării glomerulare. Conform acestei teorii, din cauza hipertensiunii arteriale, unii glomeruli devin sclerotici. Ca o încercare de a compensa pierderea funcției renale, nefronii rămași suferă vasodilatație a arteriolelor preglomerulare și experimentează un flux sanguin renal crescut și filtrare glomerulară. Rezultatul este hipertensiunea glomerulară, hiperfiltrarea glomerulară și scleroza glomerulară progresivă. Aceste mecanisme nu se exclud reciproc și pot acționa simultan în rinichi.
În plus, Tracy și Ishii sugerează că nefroscleroza nu poate fi o singură unitate de boală în ceea ce privește răspunsul la o etiologie, cum ar fi hipertensiunea sau îmbătrânirea. Mai degrabă, nefroscleroza pare a fi multifactorială. Acest lucru se poate datora, parțial, fibroplaziei din arterele microscopice care provoacă leziuni ischemice unor nefroni. Cu toate acestea, poate fi, de asemenea, produsul final al unui amestec de condiții patologice individuale similare.
La pacienții cu hipertensiune arterială primară, studiile hemodinamice arată adesea scăderea fluxului sanguin renal. În timp, scleroza vaselor preglomerulare duce la o reducere suplimentară a fluxului sanguin renal. Filtrarea glomerulară se menține datorită creșterii presiunii intraglomerulare, secundară vasoconstricției arteriale și a hipertensiunii arteriale sistemice. În cele din urmă, se dezvoltă ischemie glomerulară și tubulară. Considerate împreună, aceste date sugerează că hipertensiunea arterială precede și accelerează modificările arteriolare la nivelul vaselor renale.
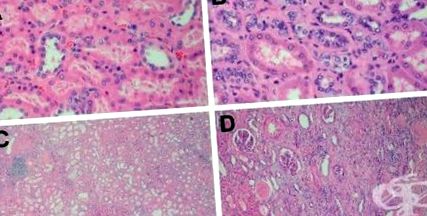
La examinarea macroscopică, rinichii apar simetric atrofici și au o masă nefronică redusă. Suprafața lor are o granulație difuză, fină, care seamănă cu pielea granulară. Anomaliile patologice descriptive ale nefrosclerozei benigne observate la specimenele de biopsie renală includ îmbătrânirea glomerulară, fibroza interstițială, fibroplazia arterială intimă, hialinizarea arteriolară în arteriole și arterele mici (Figura 1).
Hipertrofia miointimală a arterelor interlobulare, degenerarea hialină și scleroza arteriolelor aferente sunt cele mai caracteristice constatări ale hipertensiunii nefroscleroza. Arterele interlobulare prezintă adesea reducerea lamelei elastice interne și a hipertrofiei mediale. Peretele arterial prezintă modificări hialine care apar sub formă de eozinofilie și depozite PAS-pozitive. Lumenul arteriolar se îngustează. Figura 2 prezintă arterioscleroza hialină.
La începutul procesului de boală, glomerulii sunt normali. În timp, modificările ischemice devin vizibile, inclusiv canelarea fasciculului glomerular și îngroșarea capsulei Bauman. Ocazional există o ușoară proliferare focală a celulelor mezangiale și mărirea matricei. În cele din urmă, hialinoza glomerulară completă și îmbătrânirea se manifestă odată cu dezvoltarea atrofiei tubulare secundare și a fibrozei interstițiale. În schimb, prezența glomerulilor mări și absența colapsului membranei bazale sugerează că pacientul este cel mai probabil să dezvolte glomeruloscleroză segmentară focală secundară suprapusă hipertensiunii primare.
Nefroscleroza malignă apare în prezența hipertensiunii maligne. Vasele au îngroșare internă, necroză fibrinoidă, fragmentarea globulelor roșii, extravazare, tromboză. Aceste modificări creează un aspect exagerat stratificat (coaja de ceapă, figura 3).
Nu s-a observat un model specific pentru imunofluorescență, cu excepția prevalenței crescute a depozitelor de Ig-M în arteriole și mezangiu. Necroza fibrinoidă și microinfarctul sunt semne de hipertensiune arterială malignă sau accelerată, nu de nefroscleroză.
- Patologie clinică a candidozei Patologie
- Patologia clinică în patologia hidrocelului
- Patologie clinică în diabetul zaharat Patologie
- Standard medical Patologie clinică
- Patologie clinică a ulcerului gastric sau duodenal cronic Patologie