Diabetul zaharat este o boală cronică manifestată ca o tulburare complexă a metabolismului carbohidraților, grăsimilor și proteinelor datorită deficitului de insulină absolut sau relativ.
Boala afectează cel mai adesea persoanele cu vârste cuprinse între 40 și 60 de ani, afectând în mod egal ambele sexe. La aproximativ 90% dintre pacienți, diabetul este ereditar, determinat genetic. Factorii genetici sunt asociați cu anumiți antigeni ai sistemului complex major de compatibilitate tisulară care se află pe cromozomul șase.
Diabetul zaharat este clasificat în patru mari categorii: tipul 1, tipul 2, diabetul gestațional și alte tipuri specifice. Celelalte specii specifice sunt o colecție de câteva zeci de cauze individuale. Diabetul este o boală mai volatilă decât s-a crezut vreodată și oamenii pot avea combinații de forme. Termenul „diabet necalificat” se referă de obicei la Diabet.
Diabetul secundar sau dobândit este asociat cu pancreatită obstructivă cronică, tumori, hemocromatoză, boli ale altor glande endocrine.
Există două tipuri principale de diabet zaharat tip 1 și tip 2 cu semnificația lor clinică, iar un alt tip de diabet este diabetul zaharat gestațional:
- Tipul 1 este rezultatul incapacității pancreasului de a produce suficientă insulină. Această formă a fost cunoscută anterior ca „diabet zaharat insulino-dependent” sau „diabet juvenil”. Motivul este necunoscut.
- Tipul 2 începe cu rezistența la insulină, o afecțiune în care celulele nu răspund corect la insulină. Pe măsură ce boala progresează, se poate dezvolta deficit de insulină. Această formă a fost denumită anterior „diabet zaharat non-insulinodependent” sau „diabet pentru adulți”. Cea mai frecventă cauză este supraponderalitatea și exercițiile insuficiente.
- Diabetul gestațional este a treia formă majoră și apare atunci când femeile însărcinate fără un diagnostic anterior dezvoltă niveluri ridicate de zahăr din sânge.
Insulina este principalul hormon care reglează absorbția glucozei din sânge în majoritatea celulelor corpului, în special în ficat, grăsime și mușchi, cu excepția mușchiului neted, unde insulina acționează prin IGF-1. Prin urmare, deficitul de insulină sau insensibilitatea receptorilor săi joacă un rol central în patogeneza tuturor formelor de diabet zaharat.
Organismul primește glucoză din trei surse principale:
- absorbția intestinală a alimentelor
- defalcarea glicogenului, forma de stocare a glucozei care se găsește în ficat
- gluconeogeneza, generarea de glucoză din substraturi nehidratate din organism
Insulina joacă un rol cheie în echilibrarea nivelului de glucoză din organism. Insulina poate inhiba descompunerea glicogenului sau procesul de gluconeogeneză, poate stimula transportul glucozei în celulele grase și musculare și poate stimula stocarea glucozei sub formă de glicogen.
Insulina este eliberată în sânge de la celulele beta situate în insulele Langerhans din pancreas ca răspuns la creșterea nivelului de zahăr din sânge, de obicei după masă. Insulina este utilizată de aproximativ două treimi din celulele corpului pentru a absorbi glucoza din sânge pentru utilizare ca combustibil, pentru conversie în alte molecule necesare sau pentru depozitare. Nivelurile mai mici de glucoză duc la scăderea eliberării de insulină din celulele beta și la descompunerea glicogenului în glucoză. Acest proces este controlat în principal de hormonul glucagon, care acționează invers față de insulină.
Dacă cantitatea de insulină disponibilă este insuficientă sau dacă celulele reacționează prost la efectele insulinei (sensibilitate la insulină sau rezistență la insulină) sau dacă insulina însăși este defectă, atunci glucoza nu va fi absorbită în mod corespunzător de celulele corpului care o necesită și nu va fi păstrat corespunzător în ficat și mușchi. Efectul net este un nivel ridicat de zahăr din sânge, o sinteză slabă de proteine și alte tulburări metabolice, cum ar fi acidoză.
Când concentrația de glucoză din sânge rămâne ridicată în timp, rinichii vor atinge pragul de reabsorbție, iar glucoza va fi excretată în urină (glicozuria). Acest lucru crește presiunea osmotică a urinei și inhibă reabsorbția apei de către rinichi, ducând la creșterea producției de urină (poliurie) și la pierderea de lichide crescută. Volumul de sânge pierdut va fi înlocuit osmotic cu apă reținută în celulele corpului și în alte compartimente ale corpului, ducând la deshidratare și creșterea setei (polidipsie).
Macroscopic, pancreasul poate fi atrofic, cu volum și masă reduse. La pacienții adulți decedați, există adesea o creștere a țesutului adipos și conjunctiv în interstitiu - lipomatoză și fibroză.
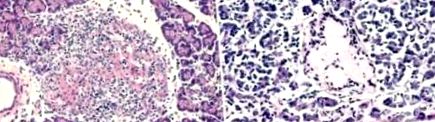
Microscopic, modificările aparatului de insulă suferă o anumită evoluție în funcție de durata diabetului zaharat. Numărul insulelor Langerhans a fost redus. Unele dintre ele sunt atrofice și hialinate, iar în jurul altora există un țesut de colagen crescut concentric. Se găsesc doar insule mari, unice, cu o stare de hipertrofie compensatorie. În funcție de durata bolii, la pacienții cu Diabet de tip I, s-a observat o scădere a cantității de celule B, în timp ce celulele A și D au fost neschimbate sau chiar crescute (Figura 1). Ocazional, modificări distrofice cu pierderea granulației și atrofia ulterioară sunt observate în citoplasma celulelor B.
Figura 2 prezintă insula Langerhans, care prezintă hialinizare roz (cu depunere amiloidă) în multe dintre celulele insulare. Această modificare este frecventă în insulele pacienților cu diabet de tip II. Acest amiloid conține derivați proteici ai amilinei sau ai unei polipeptide amiloide insulare. Amilina este secretată în cantități mici în același timp cu insulina și încetinește creșterea glicemiei.
Există o funcție suficientă a celulelor beta în diabetul de tip 2 pentru a preveni cetoacidoza. Cu toate acestea, glicemia poate crește odată cu deshidratarea pentru a provoca o complicație a comei hiperosmolare, care este stabilită prin rezultatele urinei.
Cele mai frecvente și mai severe complicații ale diabetului cronic sunt localizate în sistemul vascular. Se dezvoltă micro- și macroangiopatie.
Complicațiile care pot fi observate în diabetul zaharat sunt ateroscleroza la aproximativ 75% dintre pacienți, care se dezvoltă precoce și are o evoluție mai severă. Localizat în arterele de tip muscular și elastic, în special arterele coronare, cerebrale și arterele extremităților inferioare.
Microangiopatia diabetică afectează microcirculația rinichilor, a retinei, a sistemului nervos și a altora. Se observă la 50% dintre diabetici. Angiopatia retiniană are cea mai mare importanță diagnostică. La început, se dezvoltă dilatarea și plierea capilarelor, iar în vene apar microaneurisme. Hemoragiile se găsesc adesea în retină.
În rinichi, microangiopatia se dezvoltă în capilarele glomerulare și apare sub diferite forme: difuză, nodulară și mixtă. Pielonefrita cronică se găsește adesea la diabetici, care uneori este combinată cu necroză papilară. Papilita necrotică este o formă rară de pielonefrită, caracterizată prin necroză ischemică a papilelor renale și tromboză venoasă, pe fondul unei infecții rapide.
Cele mai frecvente complicații în Diabet sunt asociate cu macro și microangiopatii: infarct miocardic, accident vascular cerebral, gangrenă a extremităților inferioare, insuficiență renală cronică. Aceasta din urmă se poate datora atât glomerulosclerozei, cât și pielonefritei. O complicație severă este comă diabetică, care poate duce la moarte și la tratament necorespunzător sau prematur. Moartea poate fi cauzată și de sepsis, pneumonie sau un alt proces infecțios sever.
- Patologie clinică în sarcina ectopică Patologie
- Patologia clinică în patologia hidrocelului
- Ce complicații pot apărea în cazul diabetului necontrolat
- Patologia clinică a glomerulonefritei cu sindrom nefrotic acut Patologie
- Consumul de alimente cu un indice glicemic scăzut este extrem de important la copiii cu diabet