Pancreatita cronică este o boală inflamatorie a pancreasului caracterizată prin distrugerea fibroasă progresivă a parenchimului secretor pancreatic. În ciuda eterogenității patogenezei și a factorilor de risc, sunt incluse procese precum necroza/apoptoza, inflamația sau obstrucția canalului pancreatic. Acest proces fibrotic duce în cele din urmă la o pierdere progresivă a morfologiei lobulare și a structurii pancreasului, deformarea canalelor mari și modificări severe în dispunerea și compoziția insulelor. Aceste condiții duc la modificări morfologice și structurale ireversibile care duc la întreruperea funcției exocrine și endocrine. Răspândirea bolii depinde în mare măsură de cultură și geografie.
Motivul pentru care pancreatită cronică este de obicei metabolică. Mecanismele patologice propuse ale pancreatitei cronice sunt următoarele:
- Ocluzia intraductală - de exemplu, abuzul de etanol, calculi, tumori
- Toxinele directe și metaboliții toxici - acționează asupra celulelor acinare pancreatice pentru a stimula eliberarea de citokine, care stimulează celulele stelate să producă colagen și să depună țesut fibros. Citokinele acționează și pentru stimularea inflamației de către neutrofile, macrofage și limfocite.
- Stresul oxidativ - de exemplu, pancreatita idiopatică
- Ischemie - de obstrucție și fibroză, importantă pentru exacerbarea sau păstrarea bolii, nu pentru inițierea bolii
- Boli autoimune - pancreatita cronică a fost găsită în asociere cu alte boli autoimune, cum ar fi sindromul Sjögren, ciroza biliară primară și acidoză tubulară renală.
Formele secundare de pancreatită cronică autoimună sunt asociate cu ciroză biliară primară, colangită sclerozantă primară și sindromul Sjögren. Deși alcoolul are o influență majoră asupra înțelegerii fiziopatologiei sale, deoarece este cea mai frecventă etiologie (60-70%), aproximativ 20-30% din cazuri sunt idiopatice și 10% din cazuri se datorează bolilor rare.
Relația dintre factorii etiologici, predispoziția genetică și rata progresiei bolii necesită elucidare suplimentară, deși studii recente sugerează că fumatul poate fi un factor de risc ridicat pentru dezvoltarea pancreatitei cronice. La un grup mic de pacienți, pancreatita cronică sa dovedit a fi ereditară. Aproape toți pacienții cu fibroză chistică au dezvoltat pancreatită cronică, de obicei de la naștere. Mutațiile genetice ale fibrozei chistice au fost identificate și la pacienții cu pancreatită cronică, dar la care nu există alte manifestări ale fibrozei chistice. Obstrucția canalului pancreatic datorită unui proces benign sau malign poate duce la pancreatită cronică.
Oricare ar fi etiologia pancreatitei cronice, fibrogeneza pancreatică pare a fi un răspuns tipic la leziuni. Aceasta implică o interacțiune complexă de factori de creștere, citokine și chemokine, ducând la depunerea în matricea extracelulară și proliferarea fibroblastelor. În afectarea pancreatică, exprimarea locală și eliberarea factorului de creștere beta transformant (TGF-beta) stimulează creșterea celulelor de origine mezenchimală și îmbunătățește sinteza proteinelor din matricea extracelulară, cum ar fi colagenul, fibronectina și proteoglicanii.
Dovezile arată implicarea chemokinelor individuale la debutul și continuarea pancreatită cronică.
Macroscopic, datorită procesului fibroplastic interstițial în curs de dezvoltare, glanda este compactată și structura sa fragmentară este ștearsă. Uneori, aceste modificări pot fi de natură zonală, dezvoltându-se doar în cap, corp sau coadă a pancreasului.
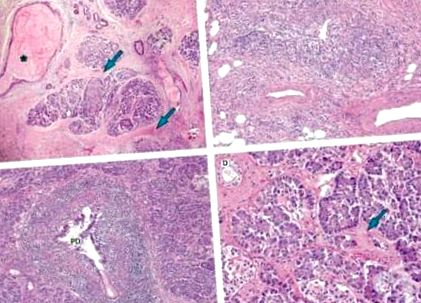
În stadiile incipiente ale pancreatitei cronice, parenchimul prezintă o creștere a țesutului conjunctiv în jurul canalelor și între lobuli. Gradul de inflamație este minim până la moderat, constând în principal din limfocite T, iar un proces focal neuniform afectează pancreasul. Odată cu creșterea severității, țesutul conjunctiv se dezvoltă între acini, care se deformează treptat și tind să dispară (Figura 1). În boala avansată, țesutul fibros înlocuiește țesutul acinar, iar pancreasul se micșorează și devine mic și dur. Insulele Langerhans au fost relativ scutite până foarte târziu în procesul bolii.
Pacienții pot prezenta modificări histopatologice severe în pancreatita cronică, în ciuda constatărilor normale la examenul histologic. La pacienții supuși rezecției pancreatice în pancreatita cronică, necroza focală a fost detectată în 11,9% din cazuri, iar fibroza segmentară a fost observată în aproximativ 40% din cazuri.
În pancreatita cronică de calciu, dopurile de proteine precipitate se dezvoltă în sistemul ductal. Deși pot fi observate în toate tipurile de pancreatită cronică. Pietrele pancreatice de calciu sunt distribuite necorespunzător, afectând conductele de diferite dimensiuni și pot fi asociate cu ulcerații ale epiteliului ductal. Țesutul conjunctiv periductal poate intra în lumen și poate provoca stenoza ductală.
Recurentul pancreatită cronică continuă cu exacerbări periodice, după care crește fibroza și pierderea parenchimului exocrin. Macroscopic, împreună cu modificările descrise mai sus, se găsesc zone cu semne de exacerbare a procesului inflamator-distructiv (edem inflamator, hemoragie până la necroză grasă), care include grupuri separate de structuri glandulare către câmpuri extinse ale glandei.
Pancreatita cronică de origine alcoolică este relativ frecventă. Are o natură predominant focală a afectării glandulare. Numeroase focare cu semne de pancreatită acută sau cronică sunt observate în țesutul pancreatic normal (Figura 2). În stadiile incipiente ale bolii, pancreasul are un parenchim bine conservat, cu fibroză perilobulară, intertrabeculară și periductală moderată și fibroză internă focală. În etapa finală există atrofia completă a celulelor acinare, fibroza cu insule proeminente și nervi.
Pancreatita cronică în bolile biliare este semnificativ mai puțin frecventă. Macroscopic, se dezvoltă în principal în capul pancreasului. Modificarea țesutului trece de la conducte în parenchimul glandei.
- Patologie clinică în pancreatita acută Patologie
- Patologie clinică în abcesul pulmonar Patologie
- Patologie clinică în bolile pseudotumorale ale prostatei Patologie
- Dieta terapeutică № 5 P - nutriție în dietele pancreatitei cronice
- Ce alimente sunt potrivite și care nu sunt pentru pancreatită