Conf. Dr. St. Denchev, Dr. J. Cherneva
Conform studiilor recente, diabeticii cu sindrom coronarian acut (SCA) tratați cu terapie antitrombotică standard - heparină nefracționată, clopidogrel și aspirină - au o incidență mai mare a evenimentelor cardiovasculare (infarct miocardic) decât non-diabeticii. De asemenea, pacienții cu diabet zaharat și SCA au un prognostic mai rău pe termen lung chiar și după PCI [9,10,15]. Au o incidență mai mare a plăcii complicate cu prezența trombilor bogați în fibrină și celule roșii din sânge înainte de PCI [11,14]. Acest lucru se explică prin particularitățile hemostazei și numărul mai mare de factori de risc cardiovascular.
Există dovezi că la diabetici există hipercoagulare asociată cu diferite mecanisme: dimensiune mai mare a trombocitelor [10], densitate mai mare a receptorilor GP IIb/IIIa [10,17], niveluri mai ridicate de P-selectină, vWF [4,8], fibrinogen [4], vitronectina [5], complexul trombină-antitrombină [3] și alterarea metabolismului tromboxanului [2].
Pe de altă parte, la pacienții cu diabet zaharat, se constată tulburări ale diferitelor mecanisme de reglare a fibrinolizei, de exemplu: niveluri scăzute de plasmină datorită legării reduse a t-PA și plasminogenului la fibrină; inhibarea crescută a activării plasminogenului prin PAI-1 și activitatea plasminei prin PI (legarea PI crescută la molecula de fibrină mediată de FXIIIa) și α2-macroglobulina. Modificările post-translaționale ale moleculei de fibrină au fost identificate din cauza tulburărilor metabolice. Ca rezultat, cheagurile de fibrină la diabetici au o structură mai puțin poroasă decât non-diabeticii (cu diferențe corelate cu controlul glicemic) și sunt mai rezistente la fibrinoliză. Acest lucru este asociat cu o acumulare crescută de fibrină în vase, o disfuncție endotelială mai pronunțată, care la rândul său stimulează dezvoltarea complicațiilor macro și microvasculare [4].
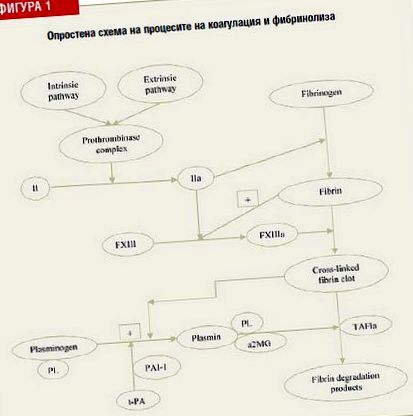
Trombina (IIa) se formează din protrombină (II) sub influența complexului de protrombină (factori Xa, Va, calciu și membrana fosfolipidică), activată de sistemul de coagulare intern și extern. Trombina mediază descompunerea fibrinogenului în monomeri de fibrină, care polimerizează într-un cheag de fibrină. Este stabilizat de FXIIIa (activat de IIa) prin crearea de legături încrucișate.
Plasmina se formează din plasminogen prin activatorul tisular al plasminogenului (t-PA). Reacția este mediată de legarea plasminogenului și a t-PA de molecula de fibrină. Activitatea t-PA este suprimată de inhibitorul activatorului plasminogen 1 (PAI-1). Pe de altă parte, inhibitorul plasminei (PI) inhibă legarea plasminogenului la fibrină sau inhibă direct activitatea plasminului, care perturbă fibrinoliza. Plasminul este, de asemenea, inhibat de α2-macroglobulină (α2-MG). Inhibitorul activat de fibrinoliză activat cu trombină activat (TAFIa) inhibă capacitatea plasminei de a stimula fibrinoliza prin eliberarea capătului carboxilic al cheagului de fibrină.
Hiperglicemia acută (pe termen scurt) crește și mai mult activitatea trombocitelor cu creșterea tensiunii transversale a peretelui vascular (stres de forfecare mare). Această activitate este slab afectată de inhibarea aspirinei, care facilitează formarea ocluziilor trombotice la locurile stenozate ale arterelor coronare. Acest lucru explică incidența crescută a evenimentelor cardiovasculare în situații stresante, în special la pacienții cu diabet. În ele, activitatea trombocitelor este inițial crescută, ceea ce necesită utilizarea unei strategii terapeutice alternative [6].
Studiul de inhibare a receptorilor trombocitari pentru gestionarea sindromului ischemic la pacienți limitați de semne și simptome instabile (PRISM-PLUS) a constatat că adăugarea tirofibanului la heparina nefracționată în comparație cu heparina singură a redus evenimentele cardiovasculare, în special infarctul miocardic. Cu angină instabilă și infarct miocardic acut. (AMI) fără elevare ST. Diabeticii au reprezentat 20% din toți participanții, cu o rată a mortalității de 4,7% în grupul cu tirofiban și, respectiv, 15,5% în grupul placebo [14,16].
EVEREST este un studiu care a inclus 93 de pacienți (40,6% au fost diabetici), comparând diferite regimuri terapeutice ale inhibitorilor GP IIb/IIIa la pacienții cu NSTEMI supuși PCI la 24-48 de ore după ingestie. S-a constatat că administrarea timpurie de tirofiban (înainte de angiografie) în comparație cu abciximab a îmbunătățit reperfuzia miocardică asociată cu o reducere a dimensiunii infarctului [1].
O meta-analiză a 6548 de diabetici cu NSTEMI (PARAGON A, PURSUIT, GUSTO IV) a constatat că administrarea inhibitorilor GP IIb/IIIa a redus mortalitatea de 30 de zile, în special la cei care au suferit PCI, indiferent dacă pacienții urmează tratament cu insulină, terapie sau dietă hipoglicemiantă [11,12,17].
Romanul Tirofiban dozare vs. abciximab cu evaluarea studiului clopidogrel și inhibarea trombinei (TENACITY) a comparat diferite combinații terapeutice de inhibitori GP IIb/IIIa (tirofiban/abciximab) și medicamente antitrombinice (heparină nefracționată/bivalirudină) în ceea ce privește mortalitatea, incidența infarctului miocardic. În grupul care a primit tirofiban și bivalirudină, s-au înregistrat cele mai mici complicații. Cu toate acestea, cercetătorii precizează că sunt necesare mai multe studii de confirmare [12].
Valoarea aditivă a tirofibanului administrat cu doza mare de bolus în prevenirea complicațiilor ischemice în timpul angioplastiei coronariene cu risc crescut (ADVANCE) (50% dintre pacienți au avut diabet) este singurul studiu care urmărește să arate eficacitatea aplicației la 25 μg/kg regim bolus de tirofiban la pacienții cu risc crescut după angiografie. Acesta demonstrează un beneficiu mai mare din utilizarea tirofibanului decât heparina nefracționată, în special la pacienții cu SCA și diabet zaharat [21].
Evaluarea multicentrică a bolusului cu doză mare de tirofiban vs. Abciximab cu Stent Sirolimus-Eluting sau Stent Metal Bare în Studiul Infarctului Miocardic Acut (MULTISTRATEGIE) (23-32% dintre pacienți au avut diabet) este cel mai mare studiu care compară tirofibanul cu abciximab în PCI primar cu implantarea de stent simplu sau medicamentos. Nu a existat nicio diferență semnificativă statistic în evenimentele cardiovasculare la 8 luni comparativ cu abciximab (9,9%, respectiv 12,4%). Eficacitatea tirofibanului comparativ cu abciximab nu a fost diferită la pacienții cu și fără diabet zaharat. Doar incidența trombocitopeniei 50.000/mm3 a fost mai mare în grupul abciximab decât în tirofiban (respectiv 0,5/2,4%) [20].
Tirofibanul continuu în evaluarea infarctului miocardic (studiu ON-TIME 2), controlat placebo, multicentric, internațional (On-TIME 2) este primul studiu amplu la pacienții cu STEMI care urmărește să arate beneficiile unei doze crescute de tirofiban - 25 μg/kg înainte de PCI primar în plus față de terapia antiplachetară dublă (aspirină și clopidogrel) și heparină nefracționată. A existat o reducere a mortalității în grupul cu tirofiban comparativ cu placebo (respectiv 5,4/2,0%). Pacienții cu ICP au fost de 85%, cei care au beneficiat cel mai mult de utilizarea tirofibanului> 65 de ani, clasa Killip ≥2 și cei cu tratament antitrombotic inițiat cel mai devreme [22].
O analiză a studiului ON-TIME II a comparat beneficiul unei doze bolus pre-spitalicești de tirofiban la pacienții cu infarct miocardic acut ridicat de ST (IMA) la pacienții cu și fără diabet zaharat. 16% dintre pacienți au avut tulburări ale metabolismului glucozei (diabet zaharat cunoscut sau HBA1c> 6,2%). Administrarea de doze bolus de tirofiban înainte de spitalizare la pacienții cu STEMI și PCI primar sa dovedit a îmbunătăți rezoluția ST și a reduce dimensiunea infarctului la pacienții cu diabet zaharat. Pe de altă parte, aceștia nu au avut o frecvență mai mare de sângerare comparativ cu grupul placebo (respectiv - 10,1/16,7%). La non-diabetici s-a observat relația inversă - o creștere a sângerării (respectiv - 9,2/5,7%). Rezultatele studiului TRITON-TIMI 38, care au comparat eficacitatea clopidogrelului cu prasugrel la pacienții cu SCA și PCI, au fost similare. O incidență crescută a hemoragiei a fost observată la prazugrel numai la persoanele care nu au diabet [7,18].
Incidența mai mare a complicațiilor la diabetici cu sindroame coronariene acute este asociată cu un număr mai mare de factori de risc, mai des bătrânețe și cu o afectare vasculară mai frecventă. Reperfuzia miocardică și epicardică non-optimă în intervenția coronariană percutană (PCI), evaluată prin gradul de roșire miocardică și rezoluția ST, a fost asociată atât cu boala coronariană mai severă, cât și cu funcția trombocitară afectată. Prin urmare, la pacienții cu diabet zaharat și SCA, administrarea de doze mari de inhibitori GP IIb/IIIa la terapia antitrombotică standard (aspirină, clopidogrel și heparină) este deosebit de importantă pentru reducerea complicațiilor și îmbunătățirea supraviețuirii.
- Sfaturi pentru mâncare rapidă și diabet și opțiuni de mâncare - BgMedBook
- Hipertensiune arterială și diabet zaharat
- Posibilități terapeutice în sindromul ovarului polichistic
- Hipertensiune arterială cu diabet zaharat sau sindrom metabolic rolul combinațiilor fixe Știri medicale
- Acad. Ivona Daskalova: Numărul de cazuri de diabet crește la nivel mondial